Uso de máquina de anestesia como ventilador mecánico en pacientes COVID-19 en Áreas Críticas del Hospital de Especialidades Carlos Andrade Marín
Uso de máquina de anestesia como ventilador mecánico en pacientes COVID-19 en Áreas Críticas del Hospital de Especialidades Carlos Andrade Marín |
Uso de máquina de anestesia como ventilador mecánico en pacientes COVID-19 en Áreas Críticas del Hospital de Especialidades Carlos Andrade Marín
Use of anesthesia machine as a mechanical ventilator in COVID-19 patients in Critical Areas of Carlos Andrade Marín Specialty Hospital.
Darcy Jennifer Chávez Morillo1, José Roberto Uribe López1
Dr. Miguel Ángel Moreira, Gerente General (Subrogante) HECAM.
Dr. Roberto Vinicio Beletanga Carrión, Director Técnico (E) HECAM.
Fecha: 2020-07-20
Código: SGC-AN-PR-001
Dra. Darcy Jennifer Chávez Morillo. Unidad Técnica de Anestesiología HECAM.
Dr. José Roberto Uribe López. Unidad Técnica de Anestesiología HECAM.
Dra. Gloria del Rocío Arbeláez Rodríguez, PhD. Coordinadora General de Investigación HECAM.
Dr. Roberto Carlos Ponce Pérez, Coordinador General de Control de Calidad HECAM.
Dra. Ximena Patricia Garzón Villalba, PhD. Coordinadora General de Docencia HECAM.
Dr. Hugo Darío Guamán Arcos, Coordinador General de Hospitalización y Ambulatorio HECAM.
Dr. Juan Carlos Pérez Salazar, Jefe de la Unidad Técnica de Anestesiología HECAM.
Dra. Verónica Judith Corredores Ledesma, Médico Ocupacional, Coordinación General de Control
de Calidad HECAM.
Unidad Técnica de Anestesiología HECAM.
Este protocolo médico de manejo clínico-terapéutico, provee de acciones basadas
en evidencia científica, con la finalidad de brindar atención oportuna y especializada
en beneficio del paciente.
Technical Unit of Anesthesiology HECAM.
This medical protocol of clinical-therapeutic management, provides actions based on
scientific evidence, in order to provide timely and specialized care for the benefit of
the patient.
1. Introducción
2. Objetivos
3. Alcance
4. Marco Teórico
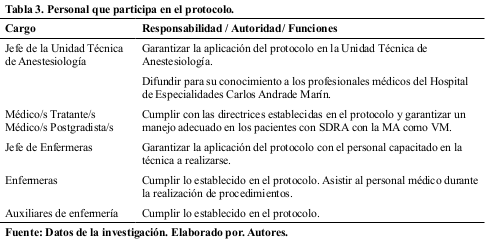
5. Involucrados
6. Actividades
7. Anexos
8. Contro de Cambios
La pandemia ocasionada por el Coronavirus tipo 2 del Síndrome Respiratorio Agudo Grave (SARSCoV-2) en la actualidad, anticipa una demanda de ventiladores mecánicos, la Organización Mundial de la Salud (OMS), reporta que el 5% de los contagiados cae de forma rápida en insuficiencia respiratoria y requiere de cuidados intensivos1-3.
La Food and Drug Administration (FDA), quien aprobó de manera temporal el uso de la Máquina de Anestesia (MA) como Ventilador Mecánico (VM) y la American Society of Anesthesiologists (ASA) junto con la Anesthesia Patient Safety Foundation (APSF), publicaron una declaración donde se reconoció que las máquinas de anestesia no están diseñadas para entregar apoyo ventilatorio a largo plazo, sin embargo, se han transformado en la primera línea natural de apoyo durante la pandemia cuando no hay suficientes ventiladores en áreas críticas hospitalarias1,2,4.
Países como Chile por medio de la Sociedad de Anestesiología de Chile (SACHA), ha puesto en práctica estas recomendaciones previo a un informe técnico. De igual manera en la Unidad Técnica de Anestesiología y a través de este protocolo se procura estandarizar el manejo de la MA con varias recomendaciones, para que puedan ser utilizadas en forma segura y efectiva, dado que el uso de las máquinas de anestesia como VM “es una maniobra de salvataje”2.
De esta manera se pretende entregar lineamientos para dar asistencia ventilatoria a pacientes que requieren ventilación mecánica por un cuadro positivo para Infección por Coronavirus-19 (COVID-19) utilizando una MA, ante la imposibilidad de disponer de un Ventilador de Cuidados Intensivos (VCI).
Palabras clave:Anestesia/instrumentación; Equipos y Suministros; Infecciones por Coronavirus; Respiración Artificial/ instrumentación; Síndrome Respiratorio Agudo Grave; Ventiladores Mecánicos.
The pandemic caused by the Severe Acute Respiratory Syndrome (SARSCoV-2) Coronavirus type 2, currently anticipates a demand for mechanical ventilators, the World Health Organization (WHO), reports that 5% of infected people rapidly fall into respiratory failure and require intensive care1-3 .
The Food and Drug Administration (FDA), which temporarily approved the use of the Anesthesia Machine (AM) as a Mechanical Ventilator (MV). The American Society of Anesthesiologists (ASA) together with the Anesthesia Patient Safety Foundation (APSF), issued a statement acknowledging that anesthesia machines are not designed to deliver longterm ventilation support, however, they have become the first natural line of support during the pandemic, when there are not enough ventilators in critical hospital areas1,2,4.
Countries such as Chile, through the Society of Anesthesiology of Chile (SACHA), have implemented these recommendations prior to a technical report. Similarly, in the Technical Unit of Anesthesiology and through this protocol, it is trying to standardize the management of AM with several recommendations, so they can be used in the safest and most effective way, since the use of anesthesia machines as a MV “is a dangerous maneuver”2.
In this way, guidelines are provided to in order to give mechanical ventilation assistance the patients who required mechanical ventilation due to one positive picture of Coroanvirus-19 Infection (COVID-19) using an AM, given the impossibility of having an Intensive Care Ventilator (IVC).
Keywords: Anesthesia/instrumentation; Equipment and Supplies; Coronavirus Infections; Respiration, Artificial/instrumentation; Severe Acute Respiratory Syndrome; Ventilators, Mechanical.
Consolidar criterios en el manejo de la máquina de anestesia para ventilación mecánica en pacientes con Infección por Coronavirus-19, que presentan Síndrome de Dificultad Respiratoria Aguda y que requieren intubación orotraqueal, al ofrecer una guía de acceso rápido, para unificar criterios entre especialistas de la Unidad Técnica de Anestesiología del Hospital de Especialidades Carlos Andrade Marín.
Actualizar el conocimiento y el manejo de la ventilación mecánica en la máquina de anestesia.
Tener una alternativa para manejo de pacientes con Infección por Coronavirus-19 con Síndrome de Dificultad Respiratoria Aguda.
Evitar las posibles complicaciones postoperatorias en la Unidad de Cuidados Postanestésicos de los pacientes con Síndrome de Dificultad Respiratoria Aguda.
Definir o establecer los parámetros ventilatorios en la máquina de anestesia para pacientes COVID-19, y su funcionamiento como ventilador mecánico.
El siguiente documento es un protocolo clínico de uso de la máquina de anestesia como ventilador mecánico para manejo de pacientes COVID-19 con Síndrome de Dificultad Respiratoria Aguda, que ante la imposibilidad de obtener un ventilador de Cuidados Intensivos, serán tratados utilizando este dispositivo. Atendidos por los médicos especialistas de las áreas críticas del Hospital de Especialidades Carlos Andrade Marín.
4.1 Ventilación mecánica
La ventilación mecánica es una alternativa terapéutica, que gracias a la comprensión de los mecanismos fisiopatológicos de la función respiratoria y a los avances tecnológicos nos brinda la oportunidad de suministrar un soporte avanzado de vida eficiente a los pacientes que se encuentran con un Síndrome de Dificultad Respiratoria Aguda (SDRA)5,6.4.1.1 Generalidades
Actualmente el brote de enfermedad respiratoria causada por el coronavirus denominado “SARS-CoV-2”, ha demostrado la capacidad de propagarse rápidamente, generando impactos significativos en los sistemas de salud1,2,7.
La FDA reconoció que la necesidad de ventiladores, accesorios de ventilación y otros dispositivos respiratorios puede superar el suministro disponible para las instalaciones de atención médica durante el brote de la enfermedad por COVID-191,2,4,8.
Ha aprobado temporalmente el uso de máquinas de anestesia como ventiladores de la Unidad de Cuidados Intensivos (UCI), anticipándose a la gran demanda de ventiladores mecánicos, ya que un porcentaje relevante de los contagiados cae rápidamente en insuficiencia respiratoria y requiere de cuidados intensivos2,4.
La ASA junto con la APSF publicó una declaración conjunta donde se reconoce que “las máquinas de anestesia no están diseñadas para entregar apoyo ventilatorio a largo plazo, sin embargo, se transforman en la primera línea de apoyo durante la pandemia cuando no hay suficientes VCI para el cuidado de los pacientes2,4.
En el contexto de un conflicto ético entre la buena práctica clínica y los recursos disponibles para enfrentar la crisis, el Hospital de Especialidades Carlos Andrade Marín (HECAM), siguiendo lineamientos de sociedades de anestesia de varios países, realiza el protocolo de uso de MA como VM en pacientes COVID-19 en áreas críticas, con el fin de estandarizar su uso correcto y seguro, en esta situación extraordinaria que empuja a la utilización de un recurso físico, que no está diseñado para ventilación mecánica en pacientes con SDRA y que no cuenta con las herramientas mecánicas, dispositivos y alarmas necesarias para un correcto manejo9.
4.1.2 Aspecto ético legal
El uso de la MA como equipo de ventilación implica un adecuado manejo de los recursos para poder beneficiar a la mayor cantidad de pacientes. En este contexto se toma en cuenta que no hay información suficiente sobre la eficacia o seguridad del uso de estos equipos como máquinas de ventilación, por lo que no es posible asegurar que esta estrategia permita realmente hacer frente a la escasez de ventiladores mecánicos4.
En el aspecto técnico, se ganan equipos ventilatorios para pacientes con COVID- 19, pero se pierden máquinas de anestesia para atender pacientes que requieran una cirugía programada4.
La estrategia temporal del uso de máquinas de anestesia, es ajeno al propósito natural de los mismos y al entrenamiento de los profesionales que están familiarizados con ellos. Ante un escenario de desabastecimiento extremo donde no exista otro método u otra tecnología que permita ofrecer soporte ventilatorio a los pacientes, se debe utilizar estos equipos para salvaguardar la vida mientras se espera que haya disponibilidad de ventiladores mecánicos2,4.
Su uso fuera de protocolo solo puede llevarse a cabo si las autoridades de la salud solicitan y autorizan esta práctica en el contexto de una pandemia capaz de superar los recursos sanitarios de nuestro país4.
4.1.3 Adecuación y mantención de la MA para VM en pacientes con COVID-19
Las máquinas de anestesia están compuestas por un conjunto de componentes diseñados para la realización de procedimientos anestésicos, no para la ventilación por tiempos prolongados10,11.
Consta básicamente de cinco componentes integrados entre sí:
● Módulo de monitorización. ● Entrada de gases a alta presión con válvulas reductoras. ● Vaporizadores de agentes anestésicos. ● Flujómetros de Oxígeno (O2), Aire y/o Óxido Nitroso (N2O). ● Sistema respiratorio (circuito y ventilador)La MA maneja un circuito semicerrado, que permite reutilizar parcialmente los gases espirados por el paciente, con el objetivo de ahorrar gases anestésicos, disminuir la contaminación, conservar la humedad, la temperatura y utilizar Flujos de Gases Frescos (FGF) muy inferiores al volumen minuto del paciente. Los VCI traen circuitos abiertos2,8.
En este sistema el aire espirado, tiene un alto contenido de Anhídrido Carbónico (CO2), que es absorbido por la cal sodada en el circuito. El recambio de los gases dentro del circuito depende del flujo total de gases frescos, la Fracción Inspiratoria de Oxígeno (FIO2), dependerá de la relación entre el oxígeno y el aire administrados. El usar FGF bajos en anestesia es para ahorrar gases anestésicos y disminuir la contaminación secundaria. Sin embargo, si se usan las máquinas de anestesia para tratar pacientes críticos, el uso de gases anestésicos no se recomienda y por tanto la ventaja de usar bajos FGF desaparece.
La MA posee una válvula de flujo rápido de oxígeno o “Flush”, esta permite un llenado rápido de la bolsa reservorio o de la concertina en caso de vaciarse, permite la eliminación rápida de los gases de anestesia del circuito. La mala utilización de esta, implica someter al paciente al riesgo de barotrauma8.
Todas las MA permiten utilizar modo manual/ espontáneo, que es un modo único no presente en la mayoría de los VCI. Mediante un interruptor o un botón en la consola, permite ventilar con la bolsa reservorio, regulando la presión máxima mediante la válvula Adjustable Pressure Limiting (APL). La válvula APL sólo está activa en modo manual/espontáneo y no tiene influencia en la ventilación mecánica. Si llevamos la válvula APL a 30 centímetros de agua (cmH2O) podremos ventilar a un paciente hasta esa presión, pero también progresivamente se alcanzará esa presión por la entrada de FGF en el circuito, pudiendo ser deletéreo para el paciente. Dejada en 0 cmH2O, el paciente tendrá la menor resistencia en caso de ventilar espontáneamente, lo que no es deseable2,4.
Los ventiladores de las máquinas de anestesia mayormente usados son el de fuelle accionado por gas comprimido y el de pistón accionado por un mecanismo eléctrico. Por lo general traen modos ventilatorios básicos: Volumen Control (VC), Presión Control (PC), Presión Soporte (PS), Ventilación Mandatoria Intermitente Sincronizada (SIMV). Los ventiladores adecuados son los de pistón o turbina (mayor precisión), seguidos por los de fuelle descendente con compensación por compliance y de FGF2,3.
Las máquinas de anestesia no tienen mecanismo para compensar fugas en caso de existir, la Positive End-Expiratory Pressure (PEEP) no podría mantenerse y la ventilación se verá afectada, lo cual se verá reflejado por una alarma de fuga. Por esta razón no son aptas para ventilación no invasiva3.
El capnógrafo es de muestreo lateral, no central, lo que implica que existe un retardo en la monitorización del CO2 y genera acumulación de vapor de agua2,12.
La distribución de alarmas a través de la interfaz en serie no está diseñada de manera redundante (a prueba de fallas). Por lo tanto, una supervisión remota en la que un usuario no está cerca del dispositivo debe asegurarse, con un volumen de la alarma que esté configurado al máximo posible para aumentar la probabilidad de que las situaciones potencialmente peligrosas se reconozcan a tiempo. Particularmente importantes en estos temas son los límites de alarma para el volumen minuto (límite inferior y superior) y el CO2 espiratorio (límite inferior y superior)2,3.
Además, es altamente riesgoso conectar dos o más pacientes a una MA con alto riesgo de hipoventilación y barotrauma simultáneos2,3.
4.1.4 Indicaciones de conectar un paciente con COVID-19 a una MA.
● Exclusivamente en caso de no existir otro recurso de apoyo ventilatorio.
● Presencia de un anestesiólogo responsable del manejo ventilatorio, quien de forma eventual puede delegar el cuidado del paciente a otro anestesiólogo debidamente entrenado para la supervisión del funcionamiento.
● Manejo conjunto por un médico intensivista del paciente con infección COVID-19.
● Utilizar los Equipos de Protección Personal (EPP) indicados de acuerdo al riesgo del procedimiento2,8.
4.1.5 Directrices técnicas y recomendaciones sobre el uso de MA como VM impartidas por APSF/ASA
Las recomendaciones relevantes se detallan a continuación:
● El anestesiólogo debe tener conocimiento de la MA que va a usar y experiencia clínica.
● El principio de re-inhalación de los gases exhalados, de los equipos de anestesia podría convertir a estos equipos en potenciales vectores SARS-CoV-2. Por lo tanto, los equipos de anestesia deberían utilizarse en pacientes no COVID-194,11 o interponer filtros antimicrobianos de alta eficiencia2.
● Informar al equipo técnico del HECAM el uso de las máquinas de anestesia utilizadas para ventilación mecánica a fin de no quedar desprovistos de sus insumos y repuestos, así como de la disponibilidad de personal de mantenimiento2.
● Asegurar las conexiones de presión de aire y oxígeno, remover el drenaje de los vaporizadores, remover los cilindros de óxido nitroso, configurar los parámetros y alarmas para el soporte ventilatorio, configurar el sistema de desechos y tener un resucitador manual de emergencia4.
● Ajustar el volumen de alarmas en “alto”, y poner límites de alarma estrechos para el volumen minuto bajo y la presión de vía aérea alta, de presentarse considere cambiar los filtros obstruidos2,12,14.
● Los equipos requieren de una auto- evaluación antes de iniciar su funcionamiento. Esta auto-evaluación se realiza normalmente, cada 24 horas; pero debido a la demanda clínica, esta auto-evaluación se puede realizar en intervalos de hasta 72 horas2,4.
● Debido al sistema de re-inhalación de gases exhalados por el paciente, la concentración de oxígeno inspirado debe ser monitoreada muy de cerca. Además, debe asegurarse un adecuado flujo de aire fresco; lo cual requiere un monitoreo cercano de exceso de humedad en el circuito, taponamiento de los filtros y necesidad de recambio del absorbedor de CO24.
● Entre los requerimientos mínimos de la MA se incluyen: ventilador que posea modos VC, PC y PS, sensor de flujo para calcular el volumen corriente, PEEP de al menos 20 cmH2O, posibilidad de programar pausa inspiratoria, curvas de presión de vía aérea, de flujo, que entregue los valores de presión pico, presión meseta y presión media10,11,13.
● El manual de la MA debe estar disponible2.
● No utilizar la mesa quirúrgica como cama del paciente conectado a VM2.
●Dejar el interruptor de ventilación en el modo ventilador8.
● En fase aguda mantener sedado y en modo ventilatorio controlado al paciente2,5.
● Usar la toma de muestra de capnografía siempre entre el filtro Heat Moisture Exchanger Filter (HEMF), con capacidad de filtrado viral y la máquina2.
Consideraciones que no deben realizarse son:
● Utilizar MA antiguas porque carecen de mecanismos de compensación, por lo cual no deben usarse para ventilar pacientes críticos.
● Utilizar MA para ventilación no invasiva.
● Administrar anestesia inhalatoria para sedación de pacientes ventilados.
●Utilizar la MA en modo manual.
●Conectar dos o más pacientes a una MA.
● Utilizar el botón de flush de oxígeno2,4,8.
4.1.6 Precauciones MA
Como la prueba del sistema dura hasta ocho minutos (dependiendo del tipo de dispositivo), se requiere la asistencia de un usuario experimentado para este paso y apoyo con la ventilación manual o asistida del paciente (recuerde clampear el tubo si desconecta el circuito, aplicar presiones limitadas, y minimizar aerosoles expulsados al ambiente). Considerar que estos equipos se apagan luego de funcionar 49 días consecutivos sin reiniciarse. La FDA sugiere la utilización de los insumos hasta evidenciar mal funcionamiento o suciedad, para favorecer su duración y evitar agotamiento de suministros1,2,12.
4.1.7 Ajustes del flujo total de gas fresco
La capacidad de cambiar el flujo de gas fresco y alterar la cantidad de gas exhalado es la característica clave que distingue un ventilador de anestesia de un VCI. En general, si el flujo de gas fresco excede la ventilación minuto, existirá poca o nula re-inhalación. A medida que se reduce el flujo de gas fresco, se vuelve a crear progresivamente más gas exhalado2,3,10. Tabla 1.

4.1.8 Estrategias de conservación de oxígeno.
Sin modificación, algunas máquinas de anestesia pueden usar 10-12 litros por minuto o más de oxígeno, en comparación con 7-10 litros por minuto por un ventilador de UCI. Las opciones para conservar oxigeno incluyen:
Uso de un ventilador de anestesia eléctrico.
Conversión del ventilador de fuelle (normalmente alimentado por oxigeno comprimido) para utilizar aire comprimido como el gas impulsor.
Reduzca el flujo de gas fresco por debajo de la ventilación minuto en incrementos de 500 mililitros/minuto (ml/min), en 1 a 2 horas puede existir acumulación de humedad en el circuito. En consecuencia, el flujo de gas fresco se puede ajustar hacia arriba o hacia abajo10.
4.1.9 Humidificación.
Los gases comprimidos que entran en el circuito respiratorio tienen 0% de humedad. No humedecer este gas puede secar la mucosidad y otras secreciones de las vías respiratorias que conducen al taponamiento de la mucosidad, y puede lesionar el epitelio pulmonar a largo plazo. Por ello se debe mantener la humedad de las vías respiratorias durante la ventilación a largo plazo2,10.
Mantener la humedad adecuada en los pulmones normalmente requerirá el uso de estos tres tipos de filtros:
HEPA: (High Efficiency Particulate Air). Filtro mecánico, antiviral – antibacteriano, tiene 99% de eficiencia, se coloca en la rama espiratoria.
HME: (Head Moisture Exchanger). Intercambiadores de calor y humedad.
HMEF:(Heat Moisture Exchanger Filter). Filtro microbiológico del sistema e intercambiador de humedad y calor. Se debe colocar en la conexión en Y, junto al Tubo Endotraqueal (TET) del paciente (nariz artificial). Para evitar que el gas espirado por capnografía se contamine, se conecta la línea de muestreo de gas en la conexión para el filtro. La trampa de agua debe ser cambiada cada 4 semanas. Si no se utiliza un filtro en la pieza en Y o si la línea de muestreo de gas está conectada cerca del paciente, cambiar la trampa de agua al menos cada 7 días3,14.
Si la humidificación activa se usa con altos flujos de gas fresco, se presentarán problemas de ventilación y monitorización. Las máquinas de anestesia no están diseñadas para manejar grandes cantidades de agua condensada dentro del sistema respiratorio2,12.
Durante el uso prolongado, el usuario se expondría a drenar periódicamente el agua de las mangueras del circuito respiratorio, y lugares de recolección de agua dentro del sistema respiratorio, el paciente puede necesitar ser ventilado a mano, lo cual no es deseado2,10.
4.2 Compruebe la humedad de las siguientes partes con regularidad.
●Trampas de agua en las tubuladuras de los pacientes (vaciar, si se detecta condensación).
●Trampa de agua del módulo de medición de gas (vaciar, si más del 50% está llena de agua condensada).
●Filtro (cambiar si se detecta un aumento de la condensación).
● Capacidad restante del absorvedor de CO2 (cambiar al menos cuando 2/3 ha cambiado su color a púrpura para reducir la condensación en el sistema respiratorio; el consumo del absorbedor de CO2 aumentará significativamente al reducir el flujo de gas fresco12.
4.2.1 Limpieza de la máquina entre pacientes.
Aplicar los procedimientos hospitalarios de reprocesamiento de ventiladores entre pacientes si se han utilizado filtros de circuito respiratorio. En este caso, no debe haber un mayor riesgo de transmisión del virus COVID-19 a un paciente posterior a través de la máquina de anestesia. Se debe seguir la recomendación del fabricante para descontaminar la máquina de anestesia si hay evidencia de que las superficies internas del sistema respiratorio han sido contaminadas2,3.
4.2.2 Tipificación del SDRA por COVID-19.
Se describen dos fenotipos de SDRA, uno denominado L (Low) y otro H (High).
El fenotipo L guarda similitudes con el SDRA con alteración del reflejo de Vasoconstricción Pulmonar Hipóxica (VPH), se caracteriza por baja elastancia (es decir, alta distensibilidad), baja relación Ventilación/ Perfusión (V/Q), bajo peso pulmonar y baja capacidad de reclutamiento. Estos pacientes exhiben disociación entre la gravedad de la hipoxemia (probablemente debida a la pérdida de vasoconstricción pulmonar hipóxica y la regulación alterada del flujo sanguíneo pulmonar) y el mantenimiento de una mecánica respiratoria relativamente buena. Su manejo incluye la ventilación en prono, no para reclutar, sino para redistribuir la perfusión pulmonar, mejorando la relación V/Q.
El Tipo H (similar al SDRA clásico), se caracteriza por alta elastancia (es decir baja distensibilidad), alta derivación de derecha a izquierda (shunt), alto peso pulmonar y alta capacidad de reclutamiento, hipoxemia grave, menor aireación alveolar15. Tabla 2.

A partir de esta caracterización queda despejado que el tratamiento dependerá del fenotipo.
6.1 Soporte respiratorio invasivo.
Se procederá a la Intubación Orotraqueal (IOT) e inicio de la ventilación invasiva, siempre que no se cumplan las condiciones de oxigenoterapia o soporte respiratorio no invasivo, o esta fracase. Lo habitual es que estos pacientes son considerados como pacientes con SDRA y reúnen los siguientes criterios:
● SDRA leve: 200 milímetros de Mercurio (mmHg) < (Presión arterial de Oxígeno) PaO2)/FIO2 a ≤ 300 mmHg (con PEEP o Presión Positiva Contínua de la Vía Aérea (CPAP) ≥ 5 cmH2O, o sin ventilación mecánica).
● SDRA moderado: 100 mmHg < PaO2/FIO2 ≤ 200 mmHg (con PEEP ≥ 5 cmH2O, o sin ventilación mecánica).
● SDRA Grave: menor 100 mmHg, PaO2/ FIO2 ≤100 mmHg (con PEEP ≥ 5 cmH2O, o sin ventilación mecánica)
● Si PaO2 no disponible, utilice la Saturación arterial de Oxígeno (SaO2)/FIO2 ≤3156,16,17.
6.2 Algoritmo de intubación secuencia rápida para paciente con sospecha o confirmación de COVID-19.
Planificación.
● Elaborar un plan anestésico.
● Conozca y comunique el plan antes de entrar a la sala.
● Portar equipo protección personal (EPP).
● Limitar el número de personas necesarias presentes en el momento de la IOT.
● Coche de paro.
● Coche de intubación para COVID-19.
● El profesional mejor entrenado debe estar a cargo de la vía aérea6.
Preparación previa.
● Revisión y calibración de la máquina de anestesia, equipo de aspiración, equipamiento para intubación, fármacos claramente rotulados.
● Revisión de la historia clínica del paciente, parte operatorio electrónico y físico, consentimiento informado.
●Ingreso del paciente a quirófano.
● Posición del paciente en decúbito supino.
●Considerar al paciente COVID-19 como vía aérea difícil y definir el plan de manejo.
●Monitorización del paciente: electrocardiografía, SpO2, presión arterial no invasiva e invasiva, capnografía, relajación neuromuscular18.
●Comprobar la permeabilidad de la vía periférica, vía arterial y vía central o canalización de un vía N° 18.
Preinducción
●Preoxigenación O2 al 100% con mascarilla por 5 minutos.
● Premedicación: lidocaína 1-1,5 miligramo/ kilogramo (mg/kg) y fentanil 1-2,5 microgramo/kilogramo (ug/kg)19.
Inducción (Parálisis e hipnosis simultáneas)20
● O2 al 100% por mascarilla facial.
●Propofol (1,5 a 2,5 mg/kg) o / Midazolam (0,2-0,3 mg/kg) / Rocuronio (1,2mg/kg)19.
Posición del paciente y presión cricoidea
● Hiperextensión y elevación de la cabeza 10 centímetros por debajo del occipital, excepto en pacientes con politraumatismos, en que es necesario la estabilización de la columna cervical.
● Maniobra de Sellick (presión cricoidea), hasta el proceso de intubación18,21.
Laringoscopía e intubación
●Laringoscopía directa con laringoscopio de Mccoy.
● Preferentemente videolaringoscopio.
● Evitar IOT con fibrobroncoscopio (mayor riesgo de generar aerosoles).
● Clampee el TET antes de la inserción y retiro de la guía.
● Insuflación del balón de seguridad antes de iniciar la ventilación.
● Verificación de la posición del TET mediante capnografía o ecografía.
● Fijación del TET y acople a filtro HMFE.
● Conectar al dispositivo de ventilación elegido y desclampear el TET10.
● Protección ocular22,23.
IOT fallida
●Evitar la ventilación manual con bolsa. Si la ventilación manual es indispensable, aplique volúmenes corrientes bajos.
● Dispositivo Supraglótico (DSG) de segunda generación que debe estar acoplado a un filtro HEPA. Se utiliza solo en situaciones de rescate de vía aérea.
● En caso de dificultad para ventilar: proceda inmediatamente a realizar la cricotiroidotomía de emergencia (kit para vía aérea quirúrgica) con todas las medidas de seguridad para el caso23,24.
Mantenimiento Ventilatorio.
Objetivo: Sedoanalgesia intravenosa, relajación neuromuscular y monitorización integral del paciente25.
6.3 Protocolo de Ventilación Mecánica en Máquina de Anestesia
Consideraciones generales
● Manejo de la MA como VM en pacientes COVID-19 es responsabilidad del anestesiólogo con apoyo conjunto del especialista del Área de Cuidados Intensivos.
● Protocolo de chequeo de la MA y ajustes de parámetros de VM.
● En el paciente COVID-19 aplicar IOT de secuencia rápida21.
● Minimizar las desconexiones del circuito para disminuir la generación de aerosoles.
● Aumento rápido de presión de vía aérea con hipoventilación, considerar como primera opción, cambiar el filtro de la vía aérea2.
Estrategia
Determinar el flujo de gas fresco de la MA.
Inicialmente determinar el FGF similar o 20% superior al volumen minuto del paciente, con lo cual la máquina de anestesia pasa a funcionar como sistema abierto2.
Vol min= Volumen corriente o tidal (Vt) x Frecuencia Respiratoria (FR)
Parámetros de Ventilación Mecánica.
La estrategia ventilatoria será una estrategia protectora que intente minimizar el daño asociado a la ventilación mecánica, que está basada en unas recomendaciones de obligado cumplimiento y otras que serán opcionales y secuenciales en función de la evolución del paciente, para que se encuentre dentro de los objetivos requeridos26.
1. Protección pulmonar: Presión meseta < 30 cmH2O y driving pressure [(presión meseta – PEEP) < 15 cmH2OO].
2. Oxigenación: Saturación capilar periférica de O2O (SpO2O) 88-94%, PaO2O 55-80 mmHg – con la FIO2O < 60%.
3. Ventilación: Presión arterial de Anhídrido Carbónico (PaCO2O) < 60 mmHg y un Potencial de Hidrógeno (pH) > 7,223,27.
Ajustes ventilatorios y estrategias complementarias Vt
Calcular el peso predicho
●(Talla en (cm) - 152,4.) x 0,91 + 50,0 en caso de hombres
● (Talla en (cm) - 152,4.) x 0,91 + 45,5 en caso de mujeres
● Si es menos de 152,4 se utiliza el peso predicho: talla (m2) x 21,5 mujeres.
● Si es menos de 152,4 se utiliza el peso predicho: talla (m2) x 23,0 hombres.
● Iniciar con 6 ml/kg de peso predicho.
Si la presión meseta > 30 cmH2O, disminuir Vt a 1 ml/kg hasta un mínimo de 4 ml/kg27.
Hipercapnia o hipoxemia: aumentar Vt de 1 ml/kg hasta 8 ml/kg como máximo, manteniendo presiones protectoras de la vía aérea2,20,28.
FR
Iniciar con 20 respiraciones hasta 30 por minuto27, para lograr mantener una PaCO2 entre 35 y 60 mmHg (manteniendo un pH entre 7,20 – 7,45)2,16.
PEEP2,16,28(Tabla 4)
Iniciar con 5 – 8 cmH2O.
Iniciar con 8 cmH2O si el Índice de Masa Corporal (IMC) entre 30-40.
Iniciar con 10 cmH2O si el IMC mayor 40. Tabla 4.

La titulación de la PEEP debe hacerse en función de la compliance, oxigenación, espacio muerto y estado hemodinámico17.
Relación Inspiración-Espiración (I: E).
Se ajustará inicialmente una relación I: E de 1:216,27.
FIO2
Iniciar con una FIO2 1.0, a la brevedad posible ajustarla para lograr una SpO2 88% y 94% y una PaO2 mayor a 60 mmHg2,16.
Presión meseta o presión plateau
Mantenerla en 30 cmH2O en adultos conectados a VM con COVID-19 y SDRA16,27.
Driving pressure o presión de distensión
Corresponde a la diferencia de presión entre presión meseta y PEEP, mantenerla por debajo de 15 cmH2O, preferiblemente 13 cmH2O13,23,27.
Maniobras de reclutamiento y PEEP individualizada.
Las maniobras de reclutamiento, probablemente no deberían realizarse, de allí que pueden generar controversias, las describimos para tener conocimiento de las mismas, sugerimos siempre el apoyo del médico intensivista para efectuarlas27.
Mejoran transitoriamente la oxigenación. Sin embargo, su aplicación suele ocasionar alteraciones hemodinámicas y respiratorias importantes. Por lo tanto se recomienda reservarlas para situaciones de hipoxemia severa, generadas por desconexiones accidentales de la MA al funcionar como VM, aspiración endotraqueal o bien considerar su uso al implementar una estrategia de PEEP alta. Antes de realizarlas deben ajustarse los parámetros ventilatorios y ver si existe mejoría2.
Para adultos en ventilación mecánica con COVID-19 e hipoxemia a pesar de optimizar la ventilación, sugerimos usar maniobras de reclutamiento, en lugar de no usarlas2.
Dentro de la primera hora, se realizará una Maniobra de Reclutamiento (MR) con el objetivo de:
• Conseguir una condición pulmonar lo más óptima posible (aumento del volumen pulmonar funcional o Capacidad Residual Funcional (CRF).
• Favorecer una mejora en la oxigenación (reducción de shunt) y ventilación (reducción del espacio muerto, menor presión meseta y driving pressure)15,29.
Previo a la maniobra de reclutamiento y ajuste de PEEP óptima deberá asegurarse:
• Adecuada estabilidad hemodinámica. La maniobra se finalizará por seguridad si se produce una caída de la presión arterial media o del gasto cardíaco > 30-40% del basal.
• Adecuado nivel de hipnosis (Indice Biespectral BIS 40-50) y sedación profunda.
• Adecuada relajación neuromuscular. Se recomienda infusión continua, previa a la maniobra15,29.
La descripción secuencial de la maniobra de reclutamiento y cálculo de PEEP óptima, comprende la figura 1 y 2:
Maniobra de reclutamiento 1
a) Cambio a modo presión control, con una presión control de 15 cmH2O.
b) FR de 15 respiraciones por minuto
c) Relación I:E de 1:2
d) PEEP inicial = PEEP previa.
e) FIO2 de 1.0
f) Incremento progresivo del nivel de PEEP de 5 en 5 cmH2O cada 30 segundos hasta alcanzar un nivel de PEEP de 25-30 cmH2O (según tolerancia hemodinámica). En el último paso se mantendrá 2 minutos. Con esto se alcanzará una presión de apertura de 40-45 cmH2O. Figura 1.
Cálculo de PEEP
Se ajustarán los parámetros ventilatorios que el paciente tenía antes de comenzar la maniobra de reclutamiento excepto por el nivel de PEEP que se ajustará en 18 cmH2O.
Descenso progresivo del nivel de PEEP de 2 en 2 cmH2O mientras se produzca una mejora de la compliance del sistema respiratorio (Crs).
El nivel de PEEP óptimo es el de mejor Crs + 2 cmH2O. Figura 2.
Tras esta primera maniobra, llevaremos a cabo un segundo reclutamiento inmediatamente después.
Maniobra de reclutamiento 2.
a) Cambio a modo presión control con una presión control de 15 cmH2O.
b) FR de 15 respiraciones por minuto
c) Relación I:E de 1:2
d) PEEP de 20 cmH2O durante 30 segundos.
e) FIO2 de 1.0
Una vez realizada la segunda MR se ajustarán los parámetros previos a la MR 1, junto con el nivel de PEEP óptima. Se debe valorar optimizar parámetros como la FIO215,27,29.
Ventilación prono
Si a las 6 horas de haber iniciado la ventilación mecánica, optimizado la PEEP y persiste la relación entre la Presión Arterial de Oxígeno y la Fracción Inspiratoria de Oxígeno (PaFi), menor a 150 mmHg con FIO2 > 60%, se pronará al paciente, durante 16 horas diarias2, inclusive hasta 48 horas continuas30, asociada a una estrategia de ventilación protectora. El número de días de pronación dependerá de la evolución del páciente27.


Bloqueo neuromuscular (BNM)
Utilizar relajación muscular con rocuronio en infusión continua al menos durante las primeras 48 horas30, en aquellos pacientes que habiéndose aplicado una ventilación inicial con volumen corriente bajo y PEEP moderado persistan con PaFi < 150, o si se requiere PEEP > 14 cmH2O, así como en pacientes en posición prono o en aquellos que desarrollen disincronías frecuentes paciente- ventilador2,28. En caso de fracaso renal agudo concomitante, recomendamos el uso de cisatracurio27.
Estrategias de PEEP alta
Las estrategias de PEEP alta han mostrado mejorar la oxigenación en la mayoría de los pacientes pero no se ha demostrado que mejoren desenlaces y pueden generar complicaciones2. La presión positiva al final de la espiración (PEEP) mínima debe ser de 5 cmH2O para la mayoría de pacientes bajo VMI, en pacientes con SDRA grave se recomiendan niveles altos hasta 15 cmH2O de PEEP basados en la tabla de PEEP/FiO2 del grupo ARDS net2,23. Tabla 5.

Se deben vigilar signos sugerentes de sobredistención:
• Disminución de compliance (compliance = volumen corriente / (presión meseta-PEEP). Refleja predominio de sobredistensión por sobre reclutamiento.
• Compromiso hemodinámico significativo (refleja disminución retorno venoso o disfunción ventrículo derecho).
• Aumento en PaCO2 (refleja aumento espacio muerto)27.
Reservar esta estrategia para pacientes que persistan con PaFi < 150 después de implementar medidas como posición prono y bloqueo neuromuscular. Si se sospecha sobredistención, disminuir el nivel de PEEP y coordinar con el médico intensivista2.
Desconexiones del circuito
Evitar desconexiones y en caso de ser necesario, clampear el tubo orotraqueal y poner el ventilador en modo espera antes de desconectar al paciente para evitar la expulsión de aerosoles desde los tubos del ventilador al ambiente2.
Sistema de aspiración de secreciones
Contar con un sistema de aspiración de secreciones cerrado con el fin de evitar la aerolización de secreciones desde el paciente durante el procedimiento2.
Complicaciones y / o desviaciones del protocolo
Actividades que se deben realizar si existen complicaciones durante la aplicación del protocolo.
a) Ventilación mecánica/ Falla ventilador MA/ Ventilación asistida con bolsa autoinflable.
b) Ventilación mecánica/ Falla MA/ Ventilación asistida con bolsa autoinflable.
c) Ventilación MA/ cambio de circuitos, canister, filtros/ generación de aerosoles/ contaminación del personal sanitario.
d) Ventilación MA/ sistema abierto/ alto consumo de oxígeno/ costos.
e) Humidificación de filtros/ altas presiones de la vía aérea/ hipoxia/ alteración hemodinámica/ fallo de la VM con MA.
La pandemia del COVID-19 producida por el SARCoV2, es una enfermedad emergente que anticipa una gran demanda de ventiladores mecánicos en la Unidad de Adultos Área de Cuidados Intensivos del Hospital de Especialidades Carlos Andrade Marín, considerándose una alternativa el uso de la máquina de anestesia como ventilador mecánico para dar soporte ventilatorio a los pacientes con síndrome de dificultad respiratoria del adulto como medida de salvataje en última instancia.
APL: Adjustable Pressure Limiting Valve; APSF: Anesthesia Patient Safety Foundation; ARDS net: Acute Respiratory Distress Syndrome Network; ASA: American Society of Anesthesiologists; BIS: Índice Biespectral; BNM: Bloqueo Neuromuscular; cmH2O: Centrímetros de agua; CO2: Anhídrido Carbónico; COVID-19: Infección por Coronavirus- 19; CPAP: Presión Positiva Contínua de la Vía Aérea; CRF: Capacidad Residual Funcional; Crs: Compliance del sistema respiratorio; DSG: Dispositivo Supraglótico; EPP: Equipo de Protección Personal; FDA: Food and Drug Administration; FGF: Flujo de Gases Frescos; FIO2: Fracción Inspiratoria de Oxígeno; FR: Frecuencia Respiratoria; HECAM: Hospital de Especialidades Carlos Andrade Marín; H: High; HME: Head Moisture Exchanger; HMEF: Heat and Moisture Exchanger – Microbiological Filter; HEPA: High Efficiency Particulate Air; I:E: Relación Inspiración-Espiración; IMC: Índice de Masa Corporal; IOT: Intubación Orotraqueal; L: Low; MA: Máquina de Anestesia; mm/kg: miligramo/kilogramo; ug/ kg: microgramo/kilogramo; ml/cmH2O: mililitro/centímetro de agua; ml/min: mililitro/minuto; mmHg: Milímetro de Mercurio; MR: Maniobras de Reclutamiento; OMS: Organización Mundial de la Salud; N2O: Óxido Nitroso; O2: Oxígeno; PaCO2: Presión arterial de Anhídrido Carbónico; PaFI: Relación entre la Presión Arterial de Oxígeno y la Fracción Inspirada de Oxígeno; PaO2: Presión arterial de O2; PC: Presión Control; PEEP; Positive End-Expiratory Pressure; Ph: Potencial de Hidrógeno; PS: Presión Soporte; SaO2: Saturación arterial de Oxígeno; SACHA: Sociedad de Anestesiología de Chile; SpO2: Saturación capilar periférica de Oxígeno; SARSCoV-2: Coronavirus tipo 2 del Síndrome Respiratorio Agudo Grave; SDRA: Síndrome de Dificultad Respiratoria Aguda; SIMV: Ventilación Mandatoria Intermitente Sincronizada; TET: Tubo Endotraqueal; UCI: Unidad de Cuidados Intensivos; VC: Volumen Control; VCI: Ventilador de Cuidados Intensivos; VM: Ventilador Mecánico. VPH: Vasoconstricción Pulmonar Hipóxica; V/Q: Relación ventilación-perfusión; Vt: Volumen corriente o tidal; HEMF; Heat Moisture Exchanger Filter.
DCH, JU: Concepción y diseño del trabajo, recolección/ obtención de resultados, redacción del manuscrito, revisión crítica del manuscrito, y aprobación de su versión final.
Darcy Jennifer Chávez Morillo. Doctor en Medicina y Cirugía, Especialista en Anestesiología, Universidad Central del Ecuador. Médico Anestesiólogo, Unidad Técnica de Anestesiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0002-7685-5270
José Roberto Uribe López. Doctor en Medicina y Cirugía, Universidad Central del Ecuador. Especialista en Anestesiología, Universidad Internacional del Ecuador. Médico Anestesiólogo, Unidad Técnica de Anestesiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0002-0822-4725
Se utilizaron recursos bibliográficos de uso libre y limitado. La información recolectada está disponible bajo requisición al autor principal.
El protocolo médico fue aprobado por pares y por las máximas autoridades.
La publicación fue aprobada por el Comité de Política Editorial de la Revista Médica Científica CAMbios del HECAM en Acta 002 de fecha 29 de diciembre de 2020.
Se trabajó con recursos propios de los autores.
Los autores reportaron no tener ningún conflicto de interés, personal, financiero, intelectual, económico y de interés corporativo.
Queremos expresar nuestro profundo agradecimiento a la Gerencia General y Técnica, Coordinación General de Investigación, Coordinación General de Control de Calidad, Coordinación General de Docencia, Coordinación General de Hospitalización y Ambulatorio, Coordinación de Control de Calidad y a la Jefatura de la Unidad Técnica de Anestesiología del Hospital de Especialidades Carlos Andrade Marín, por el apoyo y colaboración en la realización de éste protocolo, con el único compromiso de brindar una atención de calidad al usuario.
Anexo 1

Anexo 2

