Manejo del Infarto Agudo de Miocardio con elevación de ST en pacientes adultos de la Unidad Técnica de Cardiología del HECAM
Manejo del Infarto Agudo de Miocardio con elevación de ST en pacientes adultos de la Unidad Técnica de Cardiología del HECAM |
Manejo del Infarto Agudo de Miocardio con elevación de ST en pacientes adultos de la Unidad Técnica de Cardiología del HECAM
Management of ST elevation Acute Myocardial Infarction in adult patients of the Technical Unit of Cardiology of HECAM
María Sol Calero Revelo1, Giovanni Alejandro Escorza Velez1, Edwin Roberto Guzmán Clavijo1, Nelson Enrique Amores Arellano1, Joffre Antonio Arequipa Herrera1, Sylvia Patricia Dávila Mora1, Elizabeth Inés Jiménez Bazurto1, María Verónica López Miño1, Jenny Lucía Ortiz Ponce1, Fredy Mauricio Peralta Coronel1, Diana Isabel Salazar Chamba1, Wilmo Daniel Villacrés Heredia1, Eduardo Leandro Zea Davila1, Mayra Andrea Zumárraga Bastidas1, Colón Arteaga Macías1, Jorge Calero Ortiz1.
Dr. Darío Gustavo Mora Bazantes, Gerente General (Subrogante) HECAM.
Dr. Javier Alberto Orellana Cedeño, Director Técnico (E) HECAM.
VERSIÓN 1:
Fecha: 29 de junio del 2018
Código: HCAM-UC-PR-708
Dra. Maria Sol Calero Revelo, Unidad Técnica de Cardiología HECAM.
Dra. Diana Isabel Salazar Chamba, Unidad Técnica de Cardiología HECAM.
Dra. Maria Verónica López Miño, Unidad Técnica de Cardiología HECAM.
Dr. Eduardo Leandro Zea Dávila, Unidad Técnica de Cardiología HECAM.
Dra. Sylvia Patricia Dávila Mora, Unidad Técnica de Cardiología HECAM.
Dr. Joffre Antonio Arequipa Herrera, Unidad Técnica de Cardiología HECAM.
VERSIÓN 2:
Fecha: 24 de julio del 2020
Código: SGC-CR-PR-003
Dra. Maria Sol Calero Revelo, Unidad Técnica de Cardiología HECAM.
VERSIÓN 3:
Fecha: 05 de Noviembre del 2020
Código: SGC-CR-PR-003
Dra. Calero Revelo María Sol, Unidad Técnica de Cardiología HECAM.
Dr. Escorza Vélez Giovanni Alejandro, Unidad Técnica de Cardiología HECAM.
Dr. Guzmán Clavijo Edwin Roberto, Unidad Técnica de Cardiología HECAM.
Dr. Amores Arellano Nelson Enrique, Unidad Técnica de Cardiología HECAM.
Dr. Arequipa Herrera Joffre Antonio, Unidad Técnica de Cardiología HECAM.
Dr. Dávila Mora Sylvia Patricia, Unidad Técnica de Cardiología HECAM.
Dr. Jiménez Bazurto Elizabeth Inés, Unidad Técnica de Cardiología HECAM.
Dr. López Miño María Verónica, Unidad Técnica de Cardiología HECAM.
Dr. Ortiz Ponce Jenny Lucía, Unidad Técnica de Cardiología HECAM.
Dr. Peralta Coronel Fredy Mauricio, Unidad Técnica de Cardiología HECAM.
Dr. Salazar Chamba Diana Isabel, Unidad Técnica de Cardiología HECAM.
Dr. Villacrés Heredia Wilmo Daniel, Unidad Técnica de Cardiología HECAM.
Dr. Zea Davila Eduardo Leandro, Unidad Técnica de Cardiología HECAM.
Dr. Zumárraga Bastidas Mayra Andrea, Unidad Técnica de Cardiología HECAM.
Dr. Arteaga Macías Colón, Unidad Técnica de Cardiología HECAM.
Dr. Calero Ortiz Jorge, Unidad Técnica de Cardiología HECAM.
MSc. Jacob Vladimir Constantine Montesdeoca, Coordinador General de Control de Calidad HECAM.
Dra. Gloria del Rocío Arbeláez Rodríguez, PhD, Coordinadora General de Investigación HECAM.
Dra. Ximena Patricia Garzón Villalba, PhD, Coordinadora General de Docencia HECAM.
Dra. Diana Elizabeth Parrales Matute, Coordinadora General de Hospitalización y Ambulatorio HECAM.
Dr. Alcy Edmundo Torres Guerrero, Jefe del Área Clínica HECAM.
Dr. Giovanni Alejandro Escorza Vélez, Jefe de la Unidad Técnica de Cardiología HECAM.
Dra. Verónica Judith Corredores Ledesma, Médico de la Coordinación General de Control de Calidad HECAM.
Unidad Técnica de Cardiología HECAM.
Este protocolo médico de manejo clínico-terapéutico, provee de acciones basadas en evidencia científica, con la
finalidad de brindar atención oportuna y especializada en beneficio del paciente.
Technical Unit of Cardiology HECAM.
This medical protocol of clinical-therapeutic management, provides actions based on scientific evidence, in order to
1. Introducción
2. Objetivos
3. Alcance
4. Marco Teórico
5. Involucrados
6. Actividades
7. Anexo
8. Contro de Cambios
La enfermedad isquémica cardiaca es la primera causa de muerte a nivel mundial. A pesar de no tener estadísticas certeras, América Latina incurre en la tendencia de un aumento en la mortalidad por enfermedad cardiovascular; una de las probables causas es la rápida urbanización que ha sido asociada a mayor exposición de riesgo cardiovascular1. Es sabido que la única medida efectiva para preservar la función ventricular y disminuir la mortalidad, reinfarto y accidente cerebrovascular es la apertura rápida de la arteria culpada para reestablecer el flujo coronario2.
Palabras Clave: Dolor en el Pecho; Enfermedad Coronaria; Infarto del Miocardio; Isquemia Miocárdica; Oclusión Coronaria; Síndrome Coronario Agudo.
Ischemic heart disease is the leading cause of death worldwide. Despite not having accurate statistics, Latin America incurs the trend of an increase in mortality from cardiovascular disease; one of the probable causes is rapid urbanization that has been associated with greater exposure to cardiovascular risk1. It is known that the only effective measure to preserve ventricular function and reduce mortality, reinfarction and stroke is the rapid opening of the culprit artery to reestablish coronary flow2.
Keywords: Chest Pain; Coronary Disease; Myocardial Infarction; Myocardial Ischemia; Coronary Occlusion; Acute Coronary Syndrome.
Proporcionar una herramienta técnica, práctica y eficaz para el diagnóstico, manejo clínico y oportuno del Infarto Agudo de Miocardio Con Elevación del Segmento ST (IAMCEST).
• Diagnóstico precoz de un IAMCEST.
• Cumplir con los tiempos establecidos para el tratamiento adecuado de Infarto Agudo de Miocardio (IAM).
• Registrar y cumplir con los parámetros de calidad en atención de un paciente con IAM detallados al final del documento.
El presente protocolo es de tipo farmacoterapéutico y está dirigido a todos los médicos tratantes de las Unidades Médicas de: Cardiología, Emergencia, y Hemodinámica; y, médicos residentes involucrados en el manejo del paciente con Síndrome Coronario Agudo (SCA) del Hospital de Especialidades Carlos Andrade Marín (HECAM) y como aporte a las entidades del Sistema de la Red Salud Pública del Ecuador.
La enfermedad isquémica cardiaca es la primera causa de muerte a nivel mundial y América Latina no es la excepción, especialmente los países de bajo a moderado ingreso económico donde se observa un aumento en la mortalidad que probablemente esté relacionado a mayor exposición de factores de riesgo cardiovascular por la rápida urbanización1.
Conforme la cuarta definición universal de la patología I (IAM), el término debe ser usado en caso de injuria miocárdica con evidencia clínica diagnóstica de Isquemia Miocárdica Aguda y la detección en laboratorio clínico/analítico de elevación y/o caída de los valores de las enzimas Troponina I ó T cardiacas (Tnlc) ó (TnTc), de al menos una desviación standard por encima del percentil 99 y al menos uno de los siguientes criterios3:
• Síntomas de Isquemia Miocárdica, incluyen varias combinaciones; son comunes: dolor de tórax con irradiación a miembros superiores, cuello, mandíbula, disconfort en epigastrio relacionado con el esfuerzo que cede al reposo. Se debe considerar que existen un grupo de pacientes, ancianos, diabéticos y mujeres que hasta en un 30% pueden presentar síntomas menos típicos, tales como: disnea, náusea/vómito, fatiga, palpitaciones o síncope2.

• Nuevos cambios electrocardiográficos de Isquemia: Supradesnivel del ST (medido desde el punto J) en al menos dos derivaciones contiguas, en ausencia de Bloqueo de Rama Izquierda (BRI) e Hipertrofia Ventricular Izquierda (HVI) (IB)2.
• Elevación del ST mayor o igual a 2,5 mm, en hombres menores de 40 años.
• Elevación del ST mayor o igual a 2 mm, en hombres mayores de 40 años.
• Elevación del ST mayor o igual a 1,5 mm en mujeres en V2-V3 y/o mayor o igual 1 mm en otras derivaciones.
• Depresión del ST en V1-V3 especialmente si la parte terminal de la onda T es positiva (considerado un equivalente de supra del ST), debe ser confirmado con supra del ST concomitante mayor o igual a 0,5 mm en V7-V9 para identificar infarto posterior2.
Casos especiales:
• BRI: critérios de Sgarbossa:
• Elevación concordante del ST mayor a 1mv en cualquier derivación (5 puntos)4.
• Descenso concordante del ST mayor a 1 mv en las derivaciones V1 a V3 (3 puntos)4.
• Elevación discordante mayor a 5mv en relación al QRS en cualquier derivación (2 puntos)4.
Criterio de Sgarbossa modificado:
• Elevación del ST / amplitud de la onda S ≤ 0,25 (elevación del ST ≥25% de la profundidad de la onda S).
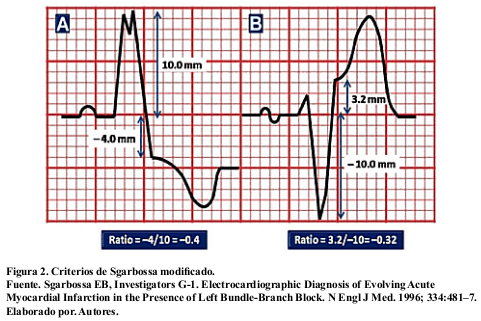
Bloqueo de Rama Derecha con evidencia de isquemia5.
• Infarto de la Pared Anterior del Miocardio.
• Marcapasos (MCP): aplica los mismos criterios de Sgarbossa, ya que la colocación de MCP en ventrículo derecho da morfología de BRI, aunque son menos específicos.
• Presencia de una onda “Q” patológica3.
• Evidencia de imagen de nueva pérdida de miocardio viable o nueva región con una alteración de la motilidad compatible con patrón isquémico3.
• Infarto de pared posterior:
• Depresión del segmento ST ≥ en V1 a V3
• Elevación del segmento ST ≥ 0,5 mm en V7-V9 (≥ 1mm en hombres ≥ 40 años)2
• Obstrucción del tronco de la coronaria izquierda o enfermedad arterial multivaso.
• Depresión del segmento ST ≥ 1 mm en 8 o más derivaciones + supra del segmento ST en Avr y/o V1 especialmente con compromiso hemodinámico2.
Si existe duda diagnóstica, se indica un examen de imagen como el ecocardiograma, sin embargo, si no está disponible o si la duda persiste a pesar de la realización del examen, la Intervención Coronaria Percutánea (PCI) está indicada2.
Los Marcadores Séricos Enzimáticos deben ser realizados tan pronto como sea posible en la fase aguda, sin embargo, no deben retrasar la estrategia de reperfusión2.

1.1 Identificación del paciente y diagnóstico:
• Médico CARDIÓLOGO de turno recibe la llamada de alerta de arribo de un paciente con dolor torácico, desde la Unidad de Emergencia del HECAM, en la extensión 1188.
• Evaluación del trazado del electrocardiograma de 12 derivaciones por el médico cardiólogo realizado en la Unidad de Emergencia e identificación del paciente con IAMCEST. El Electrocardiograma (ECG) deberá ser realizado dentro de los 10 minutos del arribo del paciente a la Unidad de Emergencia del HECAM, definido este como el Primer Contacto Médico (PCM) (IB)2.
• La analítica del ECG determina alteraciones en:
• Radiografía simple de tórax: en un paciente con IAM este método puede complementar información útil y adicional a la clínica para demostrar o excluir complicaciones tales como edema pulmonar, choque cardiogénico del síndrome de Dressler, derrame pleural y/o pericárdico, y evaluar probable compromiso de la aorta torácica.
• La estratificación por medio de los puntajes de riesgo: Escore de riesgo Thrombolysis in Myocardial Infarction (TIMI) y Escore de riesgo Global Registry of Acute Coronary Events (GRACE), como modelos de predicción clínica; su validación y comparación, está recomendada puesto que pueden tener diferente desempeño en las poblaciones de acuerdo con características étnicas, socio-demográficas, genéticas, culturales o idiosincráticas.



• El médico a cargo de la evaluación decidirá la estrategia de reperfusión y realizará los contactos con las unidades médicas involucradas: Unidad de Cuidados Coronarios y Hemodinámica. Se definirá como tiempo 0.
• A su ingreso se deberán tomar muestras sanguíneas que incluyan las siguientes determinaciones de laboratorio clínico:
• Biometría hemática con plaquetas
• Creatinina y electrolitos
• Enzimas cardiacas: Troponina T o I (depende de la disponibilidad), CK-MB
• Glucosa
• Tiempos de coagulación
•Tipificación y pruebas cruzadas
• Prueba de Coagucheck (si disponible)
NOTA IMPORTANTE: (No se deberá retrasar el inicio del tratamiento de reperfusión, en espera de los resultados)2.
1.2 Manejo farmacoterapéutico de emergencia
• Manejo del dolor, disnea y ansiedad.
Dolor:
• Sulfato de Morfina 2,5 - 10 mg diluido en 4 ml de Solución Salina (NaCl) al 0,9% IntraVenoso (IV)2.
• Nitroglicerina 50 mg + Dextrosa al 5%, 250 ml – dosis respuesta IV.

Disnea:
• El oxígeno está indicado en pacientes con SatO2 menor de 90% (IC). La hiperoxemia puede ser perjudicial, probablemente por incremento en la injuria miocárdica6.
Ansiedad:
• Se debe considerar el uso de fármacos tipo benzodiacepinas en pacientes muy ansiosos: medicamento Alprazolam 0,25mg Vía Oral (VO)2.
1.3 Manejo farmacológico a cargo de Cardiología
Antiagregación plaquetaria
• Medicamento Ácido Acetil Salicílico 300 mg VO sin recubrimiento entérico (IB), luego entre 75 a 100 mg VO cada día por tiempo indefinido7.
• Medicamento Inhibidor de P2Y12 (por lo menos 12 meses): 1) Ticagrelor 180mg VO dosis de carga (IA), luego 90mg vía oral cada 12 horas; excepto en: Accidente Cerebro Vascular hemorrágico, anticoagulación oral o enfermedad hepática moderada a severa8, si no está disponible o hay contraindicación usar: 2) Clopidogrel 300 - 600mg por VO dosis de carga, luego 75 mg VO cada día9.
Anticoagulación
• Heparina no fraccionada (HNF). Bolo inicial 70-100 U/Kg IV (IC)2.
• Heparina de bajo peso molecular – Enoxaparina: 0,5 mg/kg IV en bolo (IIA)10-12. La enoxaparina se prefiere sobre la HNF en caso de fibrinólisis (I A).
• Bivalirudina se recomienda en pacientes con trombocitopenia inducida por heparina – 0,75mg/kg de peso IV en bolo seguido inmediatamente de una infusión a 1,75mg/kg/h durante el tiempo del procedimiento (IIa A)2.
• Fondaparinux no se recomienda en PCI primaria (III B)2.
En caso de fibrinólisis con estreptoquinasa fondaparinux – 2,5mg IV y posteriormente 2,5mg Sub Cutáneo (SC) (IB).
1.4 Terapia de reperfusión
• Intervención coronaria percutánea primaria es la estrategia de reperfusión de primera elección en pacientes con Infarto Agudo de Miocardio con Elevación ST durante las primeras 12 horas de inicio del dolor, sobre la fibrinólisis (IA). Aplica en pacientes con evidencia de isquemia (clínica y/o electrocardiograma)2.
• En caso de un tiempo puerta balón superior a 120 minutos desde el primer Contacto Médico en el HECAM y que el laboratorio de Hemodinamia para realizar el cateterismo cardiaco no esté disponible, se puede considerar el uso de un agente fibrinolítico fibrino-específico denominado medicamento Alteplase2.
Tiempo de isquemia mayor a 12 horas
Se recomienda PCI en:
• Pacientes con síntomas mayor a 12 horas en los siguientes casos (IC):
• Evidencia de isquemia en el ECG
• Persistencia o recurrencia del dolor y cambios dinámicos en el ECG
• Persistencia o recurrencia del dolor, síntomas y signos de insuficiencia cardiaca, shock o arritmias malignas13.
• Pacientes transferidos que recibieron fibrinolítico previamente.
• Pacientes que llegan transferidos desde otros centros de atención, que han recibido reperfusión química – fibrinolítico:
1. Fibrinólisis exitosa – se debe realizar angiografía en las siguientes 2 a 24 horas posteriores a la fibrinólisis14,15.
2. Fibrinólisis fallida o reoclusión o reinfarto - se debe realizar angiografía de rescate de forma inmediata16,17.
Terapia farmacológica durante la hospitalización
• Enoxaparina
• En caso de revascularización completa no es necesario mantener anticoagulación2.
• Revascularización incompleta hasta el alta u 8 días desde el infarto
• Pacientes con Tasa de filtración glomerular (eGFR) menor a 30 ml/min/1,73 m2 (sin importar la edad) la dosis debe ser administrada SC una vez al día.
• Pacientes mayores a 75 años – la dosis recomendada es 0,75 mg/kg de peso SC dos veces al día.
Antiagregación plaquetaria:
1. Medicamento Aspirina dosis de mantenimiento 75 mg VO al día (IA)7.
2. Medicamento Ticagrelor 90 mg VO cada 12 horas (IA)8.
3. Medicamento Clopidogrel 75 mg VO cada día (IA) (en caso de no disponer de ticagrelor, o en presencia de contraindicaciones para su uso)9.
Beta bloqueadores: indicado en todos los pacientes excepto: hipersensibilidad al medicamento, frecuencia cardiaca menor a 60 lpm, hipotensión arterial, bloqueo AV de segundo y tercer grado. Iniciar en pacientes hemodinámicamente estables18.
Dosis indicada: Medicamento
i. Tartrato de Metoprolol 25 a 50mg IV cada 6-12 horas, luego en los siguientes 2-3 días dosificar a dos veces al dia o una vez al dia en el caso de succinato de metoprolol.
ii. Carvedilol 6,25mg VO dos veces al día hasta 25mg
Estatinas: se recomienda terapia hipolipemiante de alta potencia en todos los pacientes con IAM, independientemente del valor de colesterol al momento del evento de forma indefinida o como mínimo 12 meses19,20.
Dosis indicada: Atorvastatina 40 a 80 mg VO al día (IA) o rosuvastatina 20-40mg VO al día.
Inhibidores de la enzima convertidora de angiotensina (IECA): se debe iniciar dentro de las primeras 24 horas del IAM en pacientes con evidencia de falla cardiaca, diabetes o en infarto de pared anterior (IA). Debe ser considerado en todos los pacientes que sufren IAM (IIA)21.
Dosis indicada:
1. Lisinopril 2,5 -5mg cada día para empezar hasta 10mg VO al día
2. Captopril 6,25 – 12,5mg 3 veces al día hasta 25-50mg VO 3 veces al día.
3. Enalapril 5mg 2 veces al día hasta 20mg VO dos veces al día.
4. Ramipril 2,5mg dos veces al dia hasta 5 mg dos veces al dia20,22.
Antagonistas de los receptores de angiotensina II (ARAII): Basados en estudios clásicos de la cardiología en donde se comprobó mejor tolerancia a antagonistas de receptores de angiotensina II (ARA II) sobre inhibidores de enzima convertidora de angiotensina (IECA), y ante la falta de evidencia científica que haya comprobado mejoría de sobrevida con el uso de ARA II en comparación con uso de IECA en pacientes con cardiopatía isquémica, se recomienda el uso de ARA II en pacientes en quienes se compruebe baja tolerancia a IECA; cuentan con evidencia: valsartán, candesartán y losartán22-25.
Terapia a largo plazo
1. Antiagregación plaquetaria:
• Ácido Acetil Salicílico: se recomienda de forma indefinida en todo paciente que ha sufrido un Infarto Agudo de Miocardio.
• Dosis recomendada 75-100 mg VO al día (IA)2.
• Ácido Acetil Salicílico + Ticagrelor ó Clopidogrel por 12 meses en:
• Pacientes que han sufrido un infarto agudo de miocardio con elevación del segmento ST sometidos a intervención coronaria percutánea primaria, excepto en caso de contraindicación como riesgo excesivo de sangrado (IA).
• Pacientes sometidos a fibrinólisis + PCI subsecuente – Clopidogrel es de elección
• Hasta el primer año pos Infarto Agudo de Miocardio.
• Ácido Acetil Salicílico + Ticagrelor ó Clopidogrel – 6 meses en:
• Paciente con riesgo de sangrado alto2.
2. Estatinas de alta potencia
• Atorvastatina 40 a 80 mg VO al día hasta el primer año pos Infarto
• Rosuvastatina 20-40 mg VO al día
Repetir un perfil lipìdico a las 4-6 semanas del evento agudo y particularizar dosis del paciente para alcanzar un valor de <55 mg/dl o una reducción del 50% de LDL en comparación con el valor basal.
Protocolo de administración del medicamento alteplase acelerado25.
1. Determinar el peso del paciente (salvo que el paciente se encuentre ventilado, inestable o el médico lo contraindique).
2. Reconstitución del fármaco: verificar la fecha de caducidad y mezclar dos frascos de Alteplase de 50 mg + 100 ml de Solución Salina 0,9% en total; se obtiene una concentración de 1mg /1ml. Utilizar la cánula inserta en el paquete. Verificar el estado de la solución obtenida; se puede evidenciar un color amarillo leve, si fuese de otro color no deberá ser administrado. No agitar la mezcla.
3. Retirar con una jeringuilla la cantidad indicada para el bolo: 15mg (15ml).
4. Colocar el resto del medicamento Alteplase en una bomba de infusión e iniciar la administración de acuerdo al siguiente esquema: 0,75 mg/kg (máximo 50 mg) IV en infusión continua en 30 minutos, y luego 0,5 mg/kg (máximo 35 mg) IV en infusión continua en 60 minutos.
5. Al finalizar la administración del medicamento Alteplase se debe lavar con Solución Salina al 0,9% con la misma velocidad que recibió el medicamento.
6. De existir extravasación del medicamento Alteplase por la vía periférica suspender la infusión, efectuar compresión y canalizar otro acceso venoso.
7. Iniciar tratamiento farmacoterapéutico con Enoxaparina 20 minutos después de terminada la infusión del medicamento Alteplase:
• Menor de 75 años: 30 mg IV en bolo, seguido de 1 mg /kg SC cada 12 horas.
• Mayor de 75 años: no administrar bolo; 0,75mg /kg SC cada 12 horas.
• Aclaramiento de creatinina menor a 30 ml/kg/min – 1mg /kg SC cada 24 horas.
Protocolo de administración del medicamento alteplase en 3 horas
1. Determinar el peso del paciente (salvo que el paciente se encuentre ventilado, inestable o el médico lo contraindique).
2. Reconstitución del fármaco: verificar la fecha de caducidad y mezclar los dos frascos de Alteplase de 50 mg + 100 ml de Solución Salina 0,9% en total; se obtiene una concentración de 1mg/ml. Utilizar la cánula inserta en el paquete. Verificar el estado de la solución obtenida, se puede evidenciar un color amarillo leve, si fuese de otro color no deberá ser administrado. No agitar la mezcla.
3. Retirar con una jeringuilla la cantidad indicada para el bolo: 6mg (6ml).
4. Colocar el resto del medicamento en una bomba de infusión e iniciar la administración de acuerdo al siguiente esquema: 0,67mg/kg (máximo 50mg) IV en infusión continua en 60 minutos, y luego 0,25 mg /kg (máximo 20 mg) IV en infusión continua en 120 minutos.5. Al finalizar la administración del medicamento Alteplase se debe lavar con Solución Salina al 0,9% con la misma velocidad que recibió el medicamento.
6. De existir extravasación del medicamento por la vía periférica suspender la infusión, efectuar compresión y canalizar otro acceso venoso.
7. Iniciar tratamiento farmacoterapéutico con Enoxaparina 20 minutos después de terminada la infusión de Alteplase:
• Menor de 75 años: 30 mg IV en bolo, seguido de 1mg /kg SC cada 12 horas.
• Mayor de 75 años: no administrar bolo; 0,75mg /kg SC cada 12 horas.
• Aclaramiento de creatinina menor a 30 ml/kg/min – 1mg/kg SC cada 24 horas.
Fibrinólisis
• Fibrinólisis fallida: está indicada la intervención coronaria percutánea de rescate de forma inmediata2.
• Fibrinólisis exitosa en primera instancia más isquemia recurrente o reoclusión está indicada la angiografía de emergencia2.
Complicaciones del IAM
• Shock cardiogénico: deberá ser valorado por la Unidad de Terapia Intensiva.
• Complicaciones mecánicas: 1) regurgitación mitral (ruptura de músculo papilar), 2) ruptura de septum interventricular, 3) ruptura de pared libre del ventrículo izquierdo deberá ser valorado por cirugía cardiaca20.
• Complicaciones eléctricas:
a. Bloqueo auriculo-ventricular de primer grado: no requiere tratamiento.
b. Bloqueo auriculo-ventricular de alto grado: valorar necesidad de marcapaso provisional.
c. Arritmia ventricular compleja: deberá ser valorado por el servicio de electrofisiología20.
IAMCEST: Infarto Agudo de Miocardio con Elevación del ST; IAM: Infarto Agudo de Miocardio; SCA: Síndrome Coronario Agudo; HECAM: Hospital de Especialidades Carlos Andrade Marín; ARA II: Antagonistas de los Receptores de Angiotensina II; BRI: Bloqueo de Rama Izquierda; eGFR: Tasa de Filtración Glomerular; ECG: Electrocardiograma; GRACE: Escore de Riesgo Global Registry of Acute Coronary Events; HNF: Heparina No Fraccionada; HVI: Hipertrofia Venricular Izquierda; IECA: Inhibidor de la Enzima Convertidora de Angiotensina; IV: Intravenoso; Lpm: Latidos por minuto; Kg: kilogramos; mg: miligramos; ml: mililitros; MCP: Marcapasos; PCI: Intervención Coronaria Percutánea; PCM: Primer Contacto Médico; TIMI: Escore de Riesgo Thrombolysis in Myocardial Infarction;. VO: Vía Oral; TnTc: Troponina T cardiaca; Tnlc: Troponina I cardiaca; SC: Sub Cutáneo.
MC: Concepción y diseño del trabajo, recolección/obtención de resultados, redacción del manuscrito. GE: Análisis e interpretación de datos, revisión crítica del manuscrito, aprobación de su versión final. NA, JA, EC, SD, WD, EJ, ML, JO, FP, DS, WV, EZ, MZ, CA, JC: Revisión crítica del manuscrito, aprobación de su versión final. EG: Aprobación de su versión final.
Maria Sol Calero Revelo. Médico, Universidad Central del Ecuador. Diploma Superior en Administración de los Servicios de Salud, Universidad Regional Autónoma de los Andres. Especialista en Cardiología, Instituto Dante Pazzanesse de Cardiologia, Sao Paulo-Brasil. Médico Espcecialisa en Cardiología, Unidad Ténica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0002-5557-5704
Giovanni Alejandro Escorza Vélez. Médico, Universidad Central del Ecuador. Especialista en Cardiología, Formación especializada en esquema de Resonancia Médica y Tomografía Computada Cardiovascular, Instituto Dante Pazzanese de Cardiología, Sao Paulo-Brasil. Jefe de la Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito–Ecuador. ORCID ID: https://orcid.org/0000-0002-6958-3246
Joffre Antonio Arequipa Herrera. Médico, Universidad Central del Ecuador. Especialista en Cardiología, Instituto Dante Pazanesse de Cardiología. Especialista en Trasplante Cardiaco, Universidad de Sao Paulo-Brasil. Médico Especialista en Cardiología, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0003-4234-0399
Edwin Roberto Guzmán Clavijo. Doctor en Medicina y Cirugía, Universidad Central del Ecuador. Especialista en Cardiología, Universidad Técnica Particular de Loja. Jefe de la Unidad de Hemodinámica, Hospital de Especialidades Carlos Andrade Marín. Quito–Ecuador. ORCID ID: https://orcid.org/0000-0001-5747-5283
Nelson Enrique Amores Arellano. Doctor en Medicina y Cirugía, Pontificia Universidad Católica del Ecuador. Especialista Cardiología, Universidad San Francisco de Quito. Médico Cardiólogo, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito–Ecuador. ORCID ID: https://orcid.org/0000-0001-8085-5049
Sylvia Patricia Dávila Mora. Médico Cirujana, Pontificia Universidad Católica del Ecuador. Especialista en Cardiología, Universidad Federal Fluminense de Brasil. Médico Especialista en Cardiología, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0002-6203-8253
Elizabeth Inés Jiménez Bazurto. Doctor en Medicina y Cirugía, Universidad Central del Ecuador. Especialista en Cardiología, Universidad Técnica Particular de Loja. Médico Cardiólogo, Unidad Técnica de Cardiología, Hospital de Especialidades Calos Andrade Marín. Quito–Ecuador. ORCID ID: https://orcid.org/0000-0003-2599-9044
María Verónica López Miño. Doctora en Medicina y Cirugía, Universidad Central del Ecuador. Especialista en primer grado en Cardiología, Universidad de Ciencias Médicas de la Habana. Medido Especialista en Cardiología, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0003-0751-0858
Jenny Lucia Ortiz Ponce. Doctora en Medicina y Cirugía, Universidad Central del Ecuador. Especialista en Cardiología, Universidad Internacional del Ecuador. Médico Cardióloga, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito–Ecuador. ORCID ID: https://orcid.org/0000-0002-4917-9262
Fredy Mauricio Peralta Coronel. Doctor en Medicina y Cirugía, Universidad Católica de Cuenca. Especialista en Cardiología, Universidad del Salvador-Argentina. Formación en Ecocardiografía, Asociación Médica Argentina. Médico Especilista en Cardiología, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0002-3797-1631
Diana Isabel Salazar Chamba. Médico, Universidad Central del Ecuador. Diploma superior en Administración de los Servicios de la Salud, Especialista en Administración de Hospitales, Universidad Regional Autónoma de los Andes. Especialista en Cardiología, Universidad San Francisco de Quito. Médico Especialista en Cardiología, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0003-3261-8844
Wilmo Daniel Villacrés Heredia. Doctor en Medicina y Cirugía, Universidad Central del Ecuador. Especialista en Cardiología, Universidad del Salvador. Médico Especialista en Cardiología, Unidad Técnica de Cardiología, de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0003-1700-617X
Mayra Andrea Zumárraga Bastidas. Médico, Universidad Central del Ecuador. Especialista en Cardiología, Universidad Federal Fluminense de Brasil. Médica Especialista en Cardiología, Unidad Técnica de Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0001-8078-0630
Eduardo Leandro Zea Dávila. Médico Cirujano, Pontificia Universidad Católica del Ecuador. Especialista en Cardiología, Universidad Federal Fluminense de Brasil. Médico Especialista en Cardiología, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador, ORCID ID: https://orcid.org/0000-0002-3490-4054
Colón Geovanny Arteaga Macías. Doctor en Medicina y Cirugía, Universidad Técnica de Manabí. Diploma Superior en Desarrollo local y Salud, Especialista en Gerencia y Planificación Estratégica en Salud, Magister en Gerencia en Salud para el Desarrollo Local, Universidad Técnica Particular de Loja. Especialista en Cardiología, Belgorod National Research University de Rusia. Especialidad de Cirugía Endovascular y Cardiología Intervencionista con Hemodinámica, Centro Republicano Científico Práctico Cardiología. Médico Especialista en Cardiología, Unidad Técnica de Hemodinamica, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/0000-0001-9769-3832
Jorge Javier Calero Ortiz. Doctor en Medicina y Cirugía, Universidad Central del Ecuador. Especialista en Cardiología, Universidad San Francisco de Quito. Médico Cardiólogo, Unidad de Hemodinámica, Hospital de Especialidades Carlos Andrade Marín. Quito-Ecuador. ORCID ID: https://orcid.org/ 0000-0002-1633-924X
Se utilizaron recursos bibliográficos de uso libre y limitado. La información recolectada está disponible bajo requisición al autor principal.
El protocolo médico fue aprobado por pares y por las máximas autoridades.
La publicación fue aprobada por el Comité de Política Editorial de la Revista Médica Científica CAMbios del HECAM en Acta 002 de fecha 29 de diciembre de 2020.
Se trabajó con recursos propios de los autores.
Los autores reportaron no tener ningún conflicto de interés, personal, financiero, intelectual, económico y de interés corporativo.
Queremos expresar nuestro profundo agradecimiento a la Gerencia General y Técnica, Coordinación General de Investigación, Coordinación general de Control de Calidad, Coordinación General de Docencia, Coordinación General de Hospitalización y Ambulatorio, Coordinación de Control de Calidad y a la Jefatura de la Unidad Técnica de Cardiología del Hospital de Especialidades Carlos Andrade Marín, por el apoyo y colaboración en la realización de éste protocolo, con el único compromiso de brindar una atención de calidad al usuario.

