![]()

![]()

En 1983 el National Institutes of Health USA (NIH) declaró que el trasplante hepático orto tópico (THO) era una alternativa terapéutica eficaz para pacientes con enfermedades hepáticas avanzadas. Desde entonces, se han realizado cerca de 100 000 THO en el mundo, en más de 200 centros distintos. El THO (tanto en hepatopatías crónicas avanzadas como en hepatitis fulminante) tiene por objetivo primordial prolongar la sobrevida de los pacientes afectados, logrando una buena calidad de vida posterior al trasplante.
Las tasas promedio de sobrevida actuarial de pacientes a 1 y 5 años son de aproximadamente 85% y 80% respectivamente. Los resultados generales del THO dependen de la causa primaria del daño hepático del receptor y del estado clínico del paciente al momento de la operación1.
El trasplante hepático como tratamiento permite mejorar la calidad de vida de pacientes con hepatopatías en fase terminal, está considerado en algunos pacientes con hepatopatía crónica avanzada de diferente etiología y en pacientes con insuficiencia hepática aguda grave no reversible con las medidas de trata- miento convencional. Las principales patologías que son motivo de trasplante hepático son: cirrosis hepática de diversa etiología (59% de los pacientes trasplantados), tumores hepáticos (21%), cuadros colestásicos (5%) e insuficiencia hepática aguda grave (3%)2.
Por todo lo anteriormente mencionado, la Unidad Técnica de Nutrición del Hospital de Especialidades Carlos Andrade Marín ha visto la necesidad de realizar el siguiente protocolo con el fin de estandarizar un adecuado manejo nutricional para la prevención, tratamiento y complicaciones de pacientes en estadio cirró- tico terminal que requieran un trasplante hepático.
Palabras clave: Cirrosis Hepática; Dislipidemias; Trasplante de Hígado; Estado Nutricional; Pruebas de Función Hepática; Encefalopatía Hepática.
In 1983 the NIH (National Institutes of Health, USA) declared that orthotopical liver transplantation (ORT) was an effective therapeutic alternative for patients with advanced liver diseases. Since then, nearly 100,000 OLTs have been performed world- wide, in more than 200 different centers. OLT (both in advanced chronic liver disease and in fulminant hepatitis) has the primary objective of prolonging the survival of affected patients, achieving a good quality of life after transplantation.
The average 1-year and 5-year actuarial patient survival rates are approximately 85% and 80%, respectively. The general results of OLT depend on the primary cause of the recipient’s liver damage and the clinical status of the patient at the time of the operation1.
Liver transplantation as a treatment improves the quality of life of patients with end-stage liver disease. It is considered in some patients with advanced chronic liver disease of different etiologies and in patients with severe acute liver failure that is not reversible with conventional treatment measures. The main pathologies that are the reason for liver transplantation are: liver cirrhosis of various etiologies (59% of transplant patients), liver tumors (21%), cholestatic conditions (5%) and severe acute liver failure (3%)2.
For all of the above, the Technical Nutrition Unit of the Carlos Andrade Marin Specialty Hospital has seen the need to carry out the following protocol in order to standardize adequate nutritional management for the prevention, treatment and complications of patients in the terminal cirrhotic stage who re- quire a liver transplant.
Keywords: Liver Cirrhosis; Dyslipidemias; Liver transplant; Nutritional Status; Liver Function Tests; Hepatic Encephalopathy.
Establecer los criterios de atención y seguimiento nutricional a pacientes en lista de espera para Trasplante Hepático, mejorando el acceso a un cuidado nutricional ético, eficiente y efectivo, mediante el desarrollo e implementación de lineamientos relevantes centrados en el paciente y en su patología del Hospital de Especialidades Carlos Andrade Marín.
• Unificar los métodos de evaluación y tratamiento nutricional de los pacientes con trasplante hepático.
• Socializar los parámetros nutricionales específicos para el cálculo del aporte dietético en pacientes con trasplante hepático.
• Definir las actividades del equipo multidisciplinario que interviene en el manejo nutricional de la enfermedad.
• Puntualizar los objetivos y criterios de control de la intervención nutricional para evaluar su eficacia.
• Promover la participación multidisciplinaria de diferentes áreas involucradas en el proceso de recuperación de la salud de los pacientes con trasplante hepático.
Este protocolo clínico fue creado para el manejo nutricional de pacientes con trasplante hepático, que se encuentran hospitalizados o que acuden por Consulta Externa del Hospital de Especialidades Carlos Andrade Marín.
El presente documento está dirigido al grupo de profesionales que trabajan en la Unidad Técnica de Nutrición, y de ser pertinente a las Áreas competentes: Cirugía General, Clínica de Hígado, Endocrinología y Personal de Enfermería, para la toma de decisiones diagnósticas y terapéuticas, estableciendo parámetros antropométricos para la prevención, detección, abordaje, manejo de la malnutrición intrahospitalaria y posibles complicaciones metabólicas que pueden aparecer de manera temprana o tardía en el paciente trasplantado.
El hígado es el órgano sólido más grande del cuerpo humano, con un peso que va de 1,4 a 1,8 kg, se ubica en el cuadrante superior derecho de la cavidad abdominal. Consta de dos lóbulos principales, el derecho y el izquierdo3.
Dentro de sus funciones principales podemos mencionar las siguientes:
- Metabolismo de carbohidratos: regulando la síntesis, almacenamiento y degradación del glucógeno.
- Metabolismo de lípidos: donde se realiza la degradación de ácidos grasos y síntesis de triglicéridos.
- Metabolismo de las proteínas: donde se degrada los ami noácidos, ciclo de la urea.
- Almacenamiento de glucógeno, vitamina A, D, B12, folato, zinc, hierro, cobre y magnesio.
- Activación de vitaminas: caroteno a vitamina A, vitamina D en su forma activa, vitamina K a protrombina, ácido fólico a 5 – metiltetrahidrofólico.
- Solubilización de grasas y vitaminas liposolubles por la bilis para la digestión por los enterocitos.
- Excreción de cobre, vitamina D, colesterol, hormonas.
Las funciones metabólicas del hígado son vitales para mantener un equilibrio nutricional en el organismo ya que corresponde al 25% del metabolismo basal, de ahí que cualquier alteración que dañe su integridad como órgano es capaz de provocar un desbalance de macro y micronutrientes en el individuo. En los pacientes cirróticos existen diversos déficit de vitaminas y minerales, así como trastornos metabólicos de carbohidratos, lípidos y proteínas ocasionados por la enfermedad, pero en la cirrosis de tipo alcohólica estos fenómenos son más evidentes y precoces, ya que el déficit nutricional se manifiesta aún antes de haberse instaurado la enfermedad. La prevalencia de desnutrición en los cirróticos oscila entre el 50 a 100 % en pacientes con hepatopatía alcohólica y el 40 % en los no alcohólicos3.
La cirrosis hepática se caracteriza por nódulos regenerativos y fibrosis que forma puentes. Los nódulos hepáticos incompletos, los nódulos sin fibrosis (hiperplasia regenerativa nodular) y la fibrosis hepática congénita (es decir, la fibrosis generalizada sin nódulos regenerativos) no representan una verdadera cirrosis4.
La desnutrición y alteraciones nutricionales son elevadas en pacientes con problemas hepáticos. Durante la fase de la enfermedad pueden desarrollar ascitis, déficit de vitaminas y oligoelementos. La disminución de la ingesta, dieta incorrecta, alteraciones en la digestión y absorción de nutrientes, aumento del consumo de energía y alteraciones del metabolismo participan en el catabolismo en estos pacientes.
Durante el trasplante hepático el manejo nutricional de los pacientes debe ser considerado de la siguiente manera:
- En la fase preoperatoria: la situación nutricional de los candidatos puede encontrarse dentro del rango de desnutrición propio de la hepatopatía avanzada.
- Durante fase postoperatoria: la respuesta metabólica al estrés puede estar condicionada por la eficacia de la función del in- jerto hepático o por la presencia de complicaciones de diversa índole.
Por otro lado, ha de considerarse la posibilidad de modulación de la sobrecarga funcional del injerto y de la influencia sobre la regeneración mediante el empleo de sustratos nutricionales específicos5.
En el paciente trasplantado se debe realizar una valoración nutricional completa mediante formato SOAP (Anexo 1), en la cual se recolectará diferentes datos para establecer el Diagnóstico Nutricional tomando en cuenta los siguientes parámetros:
- Historia clínica, datos clínicos, datos bioquímicos, datos dietéticos y antropométricos, mismos que constituyen un eje de acción para el tratamiento nutricional en el pre, peri y postoperatorio de trasplante hepático.
- Examen físico completo: caquexia, panículo adiposo, ascitis, edema, escleras ictéricas. (Anexo 1).
Es necesario considerar que en pacientes con enfermedades hepáticas la valoración nutricional debe efectuarse cuidadosa- mente, ya que los indicadores antropométricos en algunas ocasiones se sobrevaloran por la presencia de edema y ascitis5.
La alimentación en pacientes con trasplante hepático varía según su estado nutricional, necesidades energéticas y fase de intervención médica. Se recomienda intentar revertir el hipercatabolismo por medio de un aporte calórico correcto, más que la restricción proteica. La utilización de soluciones enriquecidas en aminoácidos en cadena ramificada (AACR) puede representar ventajas terapéuticas al conseguir mayor aporte proteico limitando el riesgo de encefalopatía3,6.
Se recomienda que la ingesta energética sea suficiente para proporcionar la regeneración del tejido hepático, ahorrar al máximo las proteínas endógenas (frenando el catabolismo) y garantizar la recuperación nutricional del enfermo. Tabla 1.
Hay varios factores que afectan el estado nutricional de los pacientes previo al trasplante hepático aumentando las complicaciones postoperatorias y la mortalidad. Estos factores son: des- censo en la ingesta de nutrientes, mal absorción, tratamientos farmacológicos, alteraciones metabólicas relacionadas con la enfermedad de base, infecciones a repetición, descenso en el almacenamiento hepático y actividad física7.
El aporte energético varía según el paciente con el objetivo de prevenir la utilización del nitrógeno corporal con fines energéticos, la cantidad de calorías varía según la respuesta del paciente, las necesidades energéticas calculadas para cada individuo pueden oscilar entre 15 y 25 calorías por peso ideal más factor de actividad 1,3 – 1,5 e inclusive hasta alcanzar 50 calo- rías /kg /día en pacientes con desnutrición moderada o severa. (Anexo 2)
Los requerimientos proteicos deben aportar 0,8 – 1,2 g/kg/día en pacientes con encefalopatía grado 1 a 2 y cirrosis compensada o desnutrición moderada a severa de 1 a 2 g/kg/día.
Para evitar hiperglucemia los carbohidratos deberán ser complejos del 50 a 60% del total de calorías. Los lípidos del 30 a 35% del total de calorías y en caso de cirrosis de origen colestásico del 25 al 30% o 40gr de grasa total por día. En caso de esteatorrea dar triglicéridos de cadena larga o triglicéridos de cadena media (TCL/TCM), suplementar con 4 a 7gr de ácido linoleico, vitaminas liposolubles y sulfato de zinc 60mg/día, calcio 800 a 1000 mg.
La restricción de proteínas frecuentemente aconsejada en la prevención de encefalopatías contribuye a la sobrecarga nitrogenada
por la degradación de proteínas endógenas. Por lo que es necesario brindar un aporte calórico correcto en lugar de
restringir proteínas. La utilización de soluciones enriquecidas en AACR puede representar ventajas terapéuticas al conseguir
mayor aporte proteico limitando el riesgo de encefalopatía. El sodio debe consumirse 1200mg/día o 3gr NaCl, sulfato ferroso
800mg 1 o 2 veces por día.
• Complicaciones
Durante el tratamiento nutricional se puede presentar algunas complicaciones en el paciente que se deben tomar en cuenta al
momento de realizar el cálculo proteico calórico:
Encefalopatía Hepática: es el aumento en las concentraciones séricas de amoniaco, aminoácidos aromáticos, neurotransmisores
inhibitorios y falsos neurotransmisores como la serotonina, feniletanolamina.
La restricción proteica estará encaminada a evitar la progresión del estado encefalopático, pero debe ser lo suficiente para
evitar que se produzcan el déficit de nutrientes, las alteraciones de la inmunidad celular y la sepsis. Siempre que el paciente
lo tolere, se administrarán alimentos que contengan cantidades reducidas de aminoácidos aromáticos y azufrados y cantidades
aumentadas de aminoácidos ramificados en forma de jugos de frutas y vegetales ya sea por vía oral o por sondas.
En la etapa aguda se reducen las proteínas a 0,6 a 0,8 + 0,25 g/ kg/día g/día de aminoácidos de cadena ramificada, y se mantiene
un consumo energético de 2000 kcal/día, durante la recuperación del estado encefalopático el consumo proteico se incrementará en los siguientes días.
Ascitis y Edema: el tratamiento dietético será encaminado a restringir líquidos y sal (sodio) a 0,5 – 1,0 g por día, además una dieta de acuerdo con las necesidades energéticas del individuo con énfasis en la administración de albumina por vía oral y endovenosos si lo requiere. Se debe hacer un control estricto del balance hidroelectrolítico y ácido básico8.
4.2.2. Alimentación en el Perioperatorio
Es importante reiniciar la ingesta oral tan pronto sea posible tras la cirugía, si el tránsito gastrointestinal es funcionante es preferible utilizar Nutrición Enteral que Parenteral.
Tabla 1. Recomendaciones para el Soporte Nutricional en la Fase previa al Trasplante Hepático
![]()
Nutriente Recomendaciones y Consideraciones
![]()
Según situación clínica y actividad
Calorías 1.0 – 1.5 x GEB (Gasto energético basal).
15 – 25 kcal/kg de peso/día
0.8 – 1.2 g/kg/dia
Proteínas En caso de encefalopatía valorar empleo de AACR Electrolitos
Administrar según ionograma. Fármacos y patologías asociadas
Vitaminas Valorar presencia de alcoholismo, esteatorrea, fármacos que causen depleción
Minerales: cobre, Acumulación en obstrucción biliar
Magneso y hierro Valorar el riesgo de hemocromatosis
________________________________________________________________________
Fuente. Montejo J.C, Calvo M, Trasplante Hepático. Implicaciones Nutricionales. 20082.
Elaborado por: Mónica Vásquez Analista de Nutrición 2, Valeria Mancheno Analista de Nutrición 2
Luego pasada esta etapa se inicia la tolerancia a la vía oral con dieta líquida clara y dependiendo del estado del paciente se debe iniciar la progresión de preparaciones en consistencia tipo papillas, licuados, cremas, purés de frutas y vegetales; y según tolerancia progresar a una dieta blanda intestinal que cubran los requerimientos nutricionales del paciente.
Es importante que durante el primer año de postrasplante la dieta sea microbiológicamente segura por la inmunosupresión que sufre el paciente; todos los alimentos deben estar bien cocidos y tener especial cuidado en la preparación, elección y conservación de los alimentos.
Se debe monitorear estrechamente la terapia nutricional y ajustar secuencialmente la dieta, según la respuesta del paciente, se le administrarán las calorías suficientes, según su tolerancia para mantenerlo compensado.
Durante los 3 primeros meses se debe recuperar la depleción de los depósitos nutricionales, para lo cual es necesario establecer horarios de comida, evitar ayunos prolongados, idealmente rea- lizar 5 tiempos de comida e indicar una colación nocturna que contenga hidratos de carbono complejos, con la finalidad de pre- venir eventos de hipoglucemia y optimizar la utilización de los nutrimentos. Tabla 2.
La obesidad aparece en un elevado porcentaje de pacientes tras- plantados (entre el 60% y el 70%) a partir del segundo mes pos- trasplante. Se relaciona a factores dietéticos, fármacos inmunosupresores. Se recomienda vigilancia estrecha de la evolución del paciente, ya que de acuerdo a ella pueden requerir modificaciones en el aporte energético y/o cambios en la prescripción dietoterapéutica en relación a las características del proceso patológico. Es de suma importancia que el paciente se abstenga de ingerir bebidas alcohólicas y grasas saturadas. La prevalencia del hígado graso no alcohólico en la población general se ha estimado entre el 15 – 30%, pero se incrementa de forma alarmante en los sujetos obesos y los diabéticos hasta alcanzar el 90%.9
Tras el trasplante una de las alteraciones más comunes es la hiperglicemia secundaria al estrés post quirúrgico, infecciones, inmunosupresores y corticoesteroides; éstos últimos producen aumento en el catabolismo proteico incrementando las necesidades
proteicas. Las recomendaciones energéticas se deben aportar de acuerdo al estado nutricional y metabólico de 20 a 25 kcal/kg/día
o con la fórmula de Harris Benedict x 1,3 – 1,5 de factor de estrés.
Las proteínas deben aportar de 1.5 – 1.8 g/kg/día inmediato y de 1 a 1.3 g/kg/día tardío. Los hidratos de carbono aportan del 50 a
60% del total de las calorías. Evitar hiperglucemias en pacientes diabéticos y con hipertrigliceridemia evitar carbohidratos simples.
La recomendación de ingesta de fibra es de 25 - 30g. Los lípidos aportaran el 30% de las calorías totales7.
Los valores séricos de potasio, fósforo y magnesio pueden estar bajo los niveles normales por el uso de diuréticos, por lo general
no se restringe el sodio, la dieta es normosódica y el suplemento de vitamina K debe ser semanalmente.
Las comidas deben ser fraccionadas y frecuentes en el día, se debe evitar grandes ingestas de una sola vez. Las dietas ricas en
aminoácidos de cadena ramificada son de gran utilidad, ya que sirven para reducir la oxidación de la grasa. Las proteínas vegetales
tienen un efecto terapéutico ventajoso por el bajo contenido de metionina sobre las animales debido a la cantidad del contenido
aminoacídico y a la baja capacidad que tienen para generar amonio en el intestino por la degradación bacteriana. Los efectos
beneficiosos de la caseína y las proteínas vegetales sobre las proteínas de las carnes, incluyendo las vísceras son mayores inclusive
por los cambios que produce el tiempo de tránsito intestinal por la fibra. Se aportará clara de huevo por su alto contenido en albúmina.
La pérdida de peso de 2 a 8 kg o bien el 7% del peso corporal, puede promover beneficios como mejora en la presión arterial,
niveles séricos de glucosa y lípidos. Esto se puede lograr fomentando cambios en el estilo de vida, incluye llevar a cabo un plan
de alimentación y realizar de ejercicio físico (150 min/semana).3
4.3. Diagnóstico Nutricional
El diagnóstico nutricional será establecido de acuerdo a las guías elaboradas por la Asociación Americana de Dietistas, que se detallan
a continuación:10
4.3. Ingesta (NI)
Son problemas actuales relacionados con la ingesta de energía, nutrientes sustancias bioactivas, fluidos otras dietas orales o soporte
Nutricional Balance calorico energetico
Cambios actuales o estimados a la ingestión de energía (kcal)
• NI 1.1Hipercatabolismo
• NI 1.2 Necesidades energéticas aumentadas
• NI 1.3 Ingesta energética inadecuada
• NI 1.4 Ingesta energética excesiva
La restricción de proteínas frecuentemente aconsejada en la prevención de encefalopatías contribuye a la sobrecarga nitrogenada por la degradación de proteínas endógenas. Por lo que es necesario brindar un aporte calórico correcto en lugar de restringir proteínas. La utilización de soluciones enriquecidas en AACR puede representar ventajas terapéuticas al conseguir mayor aporte proteico limitando el riesgo de encefalopatía. El sodio debe consumirse 1200mg/día o 3gr NaCl, sulfato ferroso 800mg 1 o 2 veces por día.
• Complicaciones
Durante el tratamiento nutricional se puede presentar algunas complicaciones en el paciente que se deben tomar en cuenta al momento de realizar el cálculo proteico calórico:
Encefalopatía Hepática: es el aumento en las concentraciones séricas de amoniaco, aminoácidos aromáticos, neurotransmisores inhibitorios y falsos neurotransmisores como la serotonina, feniletanolamina.
La restricción proteica estará encaminada a evitar la progresión del estado encefalopático, pero debe ser lo suficiente para evitar que se produzcan el déficit de nutrientes, las alteraciones de la inmunidad celular y la sepsis. Siempre que el paciente lo tolere, se administrarán alimentos que contengan cantidades reducidas de aminoácidos aromáticos y azufrados y cantidades aumentadas de aminoácidos ramificados en forma de jugos de frutas y vegetales ya sea por vía oral o por sondas.
En la etapa aguda se reducen las proteínas a 0,6 a 0,8 + 0,25 g/ kg/día g/día de aminoácidos de cadena ramificada, y se man- tiene un consumo energético de 2000 kcal/día, durante la recuperación del estado encefalopático el consumo proteico se incrementará en los siguientes días.
Ascitis y Edema: el tratamiento dietético será encaminado a restringir líquidos y sal (sodio) a 0,5 – 1,0 g por día, además una dieta de acuerdo con las necesidades energéticas del individuo con énfasis en la administración de albumina por vía oral y endovenosos si lo requiere. Se debe hacer un control estricto del balance hidroelectrolítico y ácido básico8.
Es importante reiniciar la ingesta oral tan pronto sea posible tras la cirugía, si el tránsito gastrointestinal es funcionante es preferible utilizar Nutrición Enteral que Parenteral.
Tabla 2. Recomendaciones para el Soporte Nutricional en el Postoperatorio del Trasplante Hepático
![]()
Nutriente Recomendaciones y Consideraciones
1.3 - 1.5 x GEB
Calorías 20 – 25 kcal/kg de peso/día
Individualizar según el estado nutricional y el factor de estrés metabólico
Proteínas 1.5 – 1.8 g/kg/día
50 – 70% de las calorías no proteicas Carbohidratos Evitar hiperglucemias
Lípidos 30 – 50% de las calorías totales Aporte estándar
Electrolitos Seguimiento con controles analíticos
![]() Vitaminas Aporte estándar
para pacientes con estrés metabólico Oligoelementos
Vitaminas Aporte estándar
para pacientes con estrés metabólico Oligoelementos
Fuente. Montejo J.C, Calvo M, Trasplante Hepático. Implicaciones Nutricionales. 20082.
Elaborado por: Mónica Vásquez Analista de Nutrición 2, Valeria Mancheno Analista de Nutrición 2
Ingesta oral por soporte nutricional
Es la ingesta de líquidos o bebidas actuales o estimadas de una
dieta oral o soporte nutricional comparado con los requerimientos
de los pacientes.
• NI 2.1 Inadecuada ingesta de alimentos/bebidas
• NI 2.2 Excesiva ingesta oral/bebidas
Ingesta de liquidos
Es la ingesta de líquidos actuales o estimados de líquidos comparada
con los requerimientos del paciente
• NI 3.1 Ingesta inadecuada de líquidos
• NI 3.2 Excesiva ingesta de líquidos
Sustancias bioactivas
Es la ingesta actual u observada de sustancias inactivas incluyendo
componentes funcionales de los alimentos solos o múltiples,
ingredientes, suplementos dietéticos, alcohol
• NI 4.1 Ingesta inadecuada de sustancias bioactivas
• NI 4.2 Ingesta excesiva de sustancias bioactivas
• NI 4.3 Ingesta excesiva de alcohol
Nutrientes
Es la ingesta actual o estimada de grupos específicos de nutrientes
o nutrientes solos comparados con los niveles separados
• NI 5.1 Aumento de necesidades de nutrientes (especificar)
• NI 5.2 Evidente malnutrición Energético Proteica
• NI 5.3 Ingesta inadecuada proteica/calórica
• NI 5.4 Disminución de las necesidades de nutrientes (especificar)
• NI 5.5 In balance de nutrientes
Grasas y colesterol
• NI 5.1.1 Ingesta inadecuada de grasas
• NI 5.1.2 Ingesta excesiva de grasas
• NI 5.1.3 Ingesta inadecuada de grasas en la comidas (especificar)
Proteinas
• NI 5.2.1 Ingesta inadecuada de proteínas
• NI 5.2.2 Ingesta excesiva de proteínas
• NI 5.2.3 Ingesta inapropiada de aminoácidos (especificar)
Ingesta de carbohidratos y fibra
• NI 5.3.1 Ingesta inadecuada de carbohidratos
• NI 5.3.2 Ingesta excesiva de carbohidratos
• NI 5.3.3 Ingesta inapropiada de tipos de carbohidratos (especificar)
• NI 5.3.4 Ingesta inconsistente de carbohidratos
• NI 5.3.5 Ingesta inadecuada de fibra
• NI 5.3.6 Excesiva ingesta de fibra
4.3. 2 Clinica (NC)
Definido como hallazgos/problemas nutricionales identificados
como relacionados con condiciones médicas o físicas
Funcional
Definido como cambios en el funcionamiento fisiológico o mecánico
que interfiere o impide una consecuencia nutricional deseada.
• NC 1.1 Dificultad para deglutir
• NC 1.2 Dificultad para masticar
• NC 1.4 Función gastrointestinal alterada
Bioquímico
Definido como cambios en la calidad del metabolismo de los nutrientes
a consecuencia de medicamentos, cirugía, demostrados
por valores alterados de laboratorio
• NC 2.1 Dificultad para utilizar los nutrientes
• NC 2.2 Valores alterados de laboratorio relacionados con
nutrición
• NC 2.3 Interacción alimentos/medicamentos
Cambios
Definido como cambios crónicos en el peso o en el estado de
peso comparados con el peso usual o ideal
• NC 3.1 Bajo peso
• NC 3.2 Perdida involuntaria de peso
• NC 3.3 Sobre Peso u Obesidad
• NC 3.4 Ganancia involuntaria de peso
4.3.3 conducta/medioambiente (NB)
Define como hallazgos nutricionales/problemas identificados
como relacionados a conocimientos actitudes/creencias, físico
medioambientales o seguridad alimentaría
Conocimientos y crencias
Definido como conocimientos y creencias actuales como observación
o documentados
• NB 1.1 Déficit de conocimientos relacionados con alimentación
y nutrición
• NB 1.2 Conocimientos a actitudes nocivas sobre alimentos
o tópicos relacionados con la alimentación
• NB 1.3 No preparado para cambios en el estilo de vida/dieta
• NB 1.4 Déficit en auto monitoreo
• NB1.5 Desordenes en el patrón alimentario
• NB 1.6 Adherencia limitada a las recomendaciones relacionadas
con nutrición
• NB 1.7 Elección de alimentos no deseables
Actividad física y funcional
Definido como actividad física actual, auto cuidado y problemas
de calidad de vida reportados, observados o documentados
• NB 2.1 Inactividad Física
• NB 2.2 Ejercicio excesivo
• NB 2.3 Falta de deseo para manejo de auto cuidado (ejercicio)
• NB 2.4 Disminución de la capacidad para preparar alimentos
o comidas
• NB 2.5 Pobre calidad de vida nutricional
• NB 2.6 Dificultad para auto alimentarse
Seguridad alimentaria y acceso
Definido como problemas actuales con acceso a alimentos o seguridad
alimentaría
• NB 3.1 Ingesta de alimentos inseguros
• NB 3.2 Acceso limitado alimentos
4.4 DIAGNÓSTICOS RELACIONADOS EN CIE - 10
(E40-E46) Desnutrición
E40 Kwashiorkor
E41 Marasmo nutricional
E42 Kwashiorkor marasmático
E43 Desnutrición proteicocalórica severa, no especificada
E44 Desnutrición proteicocalórica de grado moderado y leve
E45 Retardo del desarrollo debido a desnutrición proteico calórica
E46 Desnutrición proteicocalórica, no especificada
(E50-E64) Otras deficiencias nutricionales
E63 Otras deficiencias nutricionales
E64 Secuelas de la desnutrición y de otras deficiencias nutricionales
(E65-E68) Obesidad y otros tipos de hiperalimentación
E65 Adiposidad localizada
E66 Obesidad
E66.0 Obesidad debida a un exceso de calorías
E66.1 Obesidad inducida por medicamentos
E66.8 Otras obesidades
E66.9 Obesidad sin especificar
E67 Otros tipos de hiperalimentación
E68 Secuelas de hiperalimentación
E70 Trastornos del metabolismo de los aminoácidos aromáticos
E71 Trastornos del metabolismo de los aminoácidos de cadena
ramificada y de los ácidos grasos
E72 Otros trastornos del metabolismo de los aminoácidos
E87 Otros trastornos de los líquidos, de los electrolitos y del
equilibrio ácido-básico
E88 Otros trastornos metabólicos
E90 Trastornos nutricionales y metabólicos en enfermedades
clasificadas en otra parte
Z944 Trasplante de hígado
Los indicadores antropométricos más utilizados son: cambio de
peso corporal, IMC, Pliegue Cutáneo Tricipital, Circunferencia
Braquial, Circunferencia Muscular del Brazo. Tabla 3.
Dentro de los valores bioquímicos más importantes son albúmina,
proteínas totales, pre albúmina, transferrina, % linfocitos,
sodio, potasio, hemoglobina, hematocrito, bilirrubina.
Para determinar la gravedad de la cirrosis hepática el personal médico utiliza la escala Child-Pugh (Tabla 4), en la cual se evalúa la función hepática y proporciona información sobre el pronóstico de la cirrosis11.
Se realiza de acuerdo al grado de ascitis, las concentraciones plasmáticas de bilirrubina y albúmina, el tiempo de protrombina y el grado de encefalopatía. Los resultados Child A son el mejor pronóstico, siendo Child C el peor11.
Según Mahan, a más de la clasificación de Child existe la pun- tuación MELD (Model for End - Stage Liver Disease) o modelo para la enfermedad hepática en estadio terminal; es el método más utilizado para la asignación de órganos de trasplante hepático cuando los pacientes ingresan a lista de espera.
Está puntuación se basa en la medición de parámetros objetivos: bilirrubina sérica, INR y creatinina sérica y para calcularlo se utiliza la siguiente fórmula:
MELD = 3,78 loge (bilirrubina mg/dl) + 11,2 loge (INR) 9,57 loge (creatinina mg/dl) + 6,43

Cuanto mayor sea el valor de la puntuación MELD, mayor es el riesgo quirúrgico. En general una puntuación MELD menor de 10 muestra cierta seguridad frente al acto quirúrgico, sin embargo si es mayor a 20 la mortalidad aumenta11.
Las necesidades energéticas varían según el estado de la enfermedad, sus complicaciones y estado nutricional del paciente. Se recomienda que la ingesta energética sea suficiente para proporcionar la regeneración del tejido hepático, ahorrar al máximo las proteínas endógenas (frenando el catabolismo) y garantizar la recuperación nutricional del enfermo12.

4.6.1 Complicaciones Vasculares: las complicaciones vasculares se presentan cada vez con menos frecuencia, pero su aparición siempre genera preocupación sobre el estado del paciente e injerto hepático, porque pueden llevar a pérdida del injerto, retrasplante y muerte. La principal herramienta diagnóstica en este tipo de complicaciones es la ultrasonografía con doppler que se realiza por protocolo en el primer día postoperatorio.
4.6.2. Complicaciones Biliares: incluyen las fugas biliares, las estenosis, la obstrucción por cálculos o barro biliar y la disfunción
del esfínter de Oddi. Se presentan hasta en el 25% de los pacientes.
4.6.3. Rechazo del trasplante: es una complicación frecuente del trasplante. La frecuencia de presentación puede variar entre
el 30 y 70% de las personas y de ellos al menos el 20% requiere un retrasplante. Este rechazo puede presentarse de manera aguda
(leve, moderada y severa) o crónica14.
4.6.4. Recaída de la enfermedad: en ocasiones puede haber una recaída de la enfermedad primaria, especialmente cuando
se trata de infección por virus de la hepatitis c. En un estudio se encontró que la tasa de recaída es del 57,4% de los casos de
pacientes trasplantados y que habían tenido infección por este virus14.
4.6.5. Falla renal crónica: la injuria renal inducida en el momento operatorio y el consumo de los inhibidores de la calcineurina
en el manejo inmunosupresor son causas que conducen al desarrollo de la falla renal crónica. La edad del paciente y la
función previa a la cirugía son dos factores pronósticos de gran importancia para el desarrollo de esta complicación14
4.6.6. Malignidad postrasplante: pueden presentarse recurrencias de los tumores primarios (especialmente en los colangiocarcinomas,
comúnmente a nivel de la anastomosis), metástasis (de hepatocarcinoma a nivel pulmonar, el propio injerto o ganglios) y el trastorno linfoproliferativo postrasplante (generalmente se identifica como una masa de partes blandas rodeando o estrechando estructuras biliares)15.
• Las comidas deben ser fraccionadas y frecuentes durante el día para evitar grandes ingestas de una sola vez, se recomienda una dieta post trasplante hepático. (Anexo 3) y así evitar el síndrome de malabsorción, donde se altera la digestión y/o absorción de los nutrientes.16
• Tomar siempre en cuenta el aporte proteico que no debe ser menor a 1,2g/kg/PI o de acuerdo a estado nutricional del pa- ciente por encefalopatía hepática.
• En pacientes que se encuentran en lista de espera para tras- plante hepático, tomar en cuenta el grado de edema y ascitis al momento de realizar las mediciones antropométricas.
• La evaluación y tratamiento nutricional en los pacientes cirróticos, en fase compensada y descompensada, debe de ser esencial para poder prolongar la expectativa de vida, mejorar la calidad de vida, y prepara a los pacientes a sobrellevar un tras- plante más exitoso. Es por eso que todos los profesionales de salud que estén al cargo de estos pacientes deberían tomar en cuenta los marcadores y tratamientos nutricionales para poder brindar un mejor tratamiento a estos pacientes.17
• Mantener un estado nutricional óptimo con un peso saludable en el paciente con Trasplante Hepático.
• Garantizar una ingesta adecuada, suficiente, variada y equilibrada según las necesidades nutricionales de cada paciente.
• Proveer un aporte de energía y proteínas adecuadas para pre- venir cuadros de malnutrición.
• Mantener dentro de los valores de normalidad los niveles de micronutrientes.
• Realizar un control periódico de parámetros nutricionales y va- lores bioquímicos tales como albumina, pre albumina, sodio, po- tasio, hemoglobina, hematocrito, azoados.
• Educar al paciente sobre las porciones que debe ingerir en el día de cada grupo de alimentos, así como las medidas de buenas prácticas de manufactura e higiene de alimentos.
• Intervenir oportunamente en pacientes de primera fase de cirrosis hepática para prevenir y tratar la desnutrición, de tal
manera que se encuentren en óptimas condiciones al momento de la intervención quirúrgica.
• Utilizar las fórmulas adecuadas para la estimación del peso seco ya que al no hacerlo sobrevaloramos al paciente.
• Valorar nutricionalmente al paciente trasplantado durante su hospitalización.
• Monitorizar nutricionalmente al paciente trasplantado mediante visitas diarias durante su estancia hospitalaria.
• Brindar asesoría nutricional al momento del alta médica del paciente.
• Realizar monitoreo nutricional postoperatorio a paciente tras- plantado con controles periódicos: primera atención a la semana, quincenal y mensual hasta los 6 meses de postoperatorio. Luego bimensualmente hasta completar el año.

6. ACTIVIDADES
El presente protocolo será ejecutado por el personal de salud del Hospital de Especialidades Carlos Andrade Marín de acuerdo a
las competencias descritas a continuación:
• Pase de visita diario a los paciente hospitalizados (llenar formulario: intolerancias y preferencias alimentarias, con- trol de ingesta)
• Aplicación de la valoración nutricional de acuerdo a for- mato SOAP (realizada en AS400)
• Determinar Diagnóstico Nutricional en base a los criterios de la Asociación Americana de Dietética y CIE10.
• Establecimiento del tratamiento dieto terapéutico para el pa- ciente en las diferentes fases pre, peri y post trasplante du- rante la estancia hospitalaria.
• Monitorización de la evolución y estado nutricional del pa- ciente en caso de requerir el reajuste del plan nutricional, el cual debe estar registrado en el sistema informático.
• Educación nutricional al alta del paciente de acuerdo a sus condiciones de egreso.
Valoración nutricional y chequeos subsecuentes (durante los primeros 6 meses hacer evaluaciones mensuales y partir de del séptimo mes controles cada dos meses hasta cumplir el año del trasplante) Plantilla de valoracion nutricional y monitoreo AS400.
En caso de exisitr complicaciones en el proceso de recolección de datos, selección del diagnostico nutricional o aplicación de la Dietoterapia propuesta durante la aplicación del protocolo, el/la nutricionista clínica encargada de la ejecución del mismo podrá exponer a la Jefatura de la Unidad Técnica de Nutrición los pro- blemas suscitados para su resolución o para la convocatoria a un comité interno del área de Nutrición Clínica o a un comité multidisciplinario con los representantes de las áreas implicadas. Bajo ningún concepto se podrá vulnerar los derechos de los pa- cientes durante la intervención nutricional o actuar en contra de los mismos.
![]()
Anexo 1. Valoración nutricional, formato SOAP
|
Nombre: HC: Fecha: Servicio: |
|
|
Género: Edad: Estado Civil: Instrucción: |
INGESTA HABITUAL: |
|
Trabajo: Nacido en: |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
Suplementos, hierbas: |
|
Actividad Física: Tabaco: Alcohol: Otros: |
|
|
|
Endulza: Consumo de sal: |
|
|
Apetito: |
|
|
|
|
|
Masticación: Deglución: |
|
|
Cabello: Piel: Conj: Abdomen: Ascitis: ( % a restar de peso) |
|
|
Extr.: Amputación: ( %) |
|
Otros: |
|
|
La recolección de datos subjetivos, antropométricos, clínicos y bioquímicos es realizado por el/la nutricionista del HECAM, la participación en esta entrevista es voluntaria y persigue realizar una valoración nutricional completa a través del formato SOAP, cuya finalidad es planificar una intervención nutricional adecuada para el/la paciente, relacionado con enfermedad actual y/o patología/s de base. |
He leído y me han sido aclaradas todas mis dudas, voluntariamente doy mi consentimiento para la toma de los datos antes detallados. |
 Elaborado por:
Unidad Técnica de Nutrición, Hospital de
Especialidades Carlos Andrade Marín,
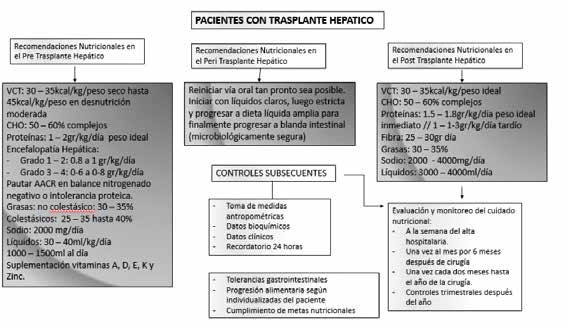
2022. Anexo 2. Algoritmo
de Manejo Nutricional de pacientes con Trasplante Hepático
Elaborado por:
Unidad Técnica de Nutrición, Hospital de
Especialidades Carlos Andrade Marín,
2022. Anexo 2. Algoritmo
de Manejo Nutricional de pacientes con Trasplante Hepático
Elaborado por: Unidad Técnica de Nutrición, Hospital de Especialidades Carlos Andrade Marín, 2022.
Gráfico 2. Guía de Alimentación en Post Trasplante Hepático
Anexo 3. Guía de alimentación en Post Trasplante Hepático
|
UNIDAD TÉCNICA DE NUTRICION |
|
|
DIETA POST TRASPLANTE HEPÁTICO |
|
|
Nombre del Paciente: ………………………………………….. |
Fecha: ……………………. Calorías…………………………… Proteínas………………… Líquido………………………......... Sodio……………………… |
|
Peso Actual:…………..…...... Peso Ideal: …………………. |
|
|
Talla: …………………......... |
|
|
ALIMENTO |
1 PORCIÓN |
ALIMENTOS PERMITIDOS |
ALIMENTOS PROHIBIDOS |
|
LECHE |
1 Taza (250cc) Leche |
|
|
|
1 taza (200cc) yogurt |
Ninguno |
Todos |
|
|
QUESO |
1 onza = 30 gramos |
|
|
|
Ninguno |
Todos |
||
|
HUEVO |
1 Unidad |
Solo la clara en cualquier preparación No frito |
Yema de huevo |
|
CARNES |
1 onza = 30 gramos |
Carne pollo sin piel, pescado, trucha, salmón, sardina, corvina, pavo, carne res o ternera magra 2 veces a la semana en cualquier preparación menos fritos |
Embutidos, enlatados, mariscos, carne de cerdo con alto contenido de grasa, cuy, conejo, borrego, caldos de carnes concentrados. |
|
VERDURAS Y HORTALIZAS |
½ Taza verduras cocidas |
Apio, zanahoria amarilla, vainitas, palmito, mellocos, zambo, zapallo, zuquini, cilantro, berenjena, cebolla blanca, perla, nabo, espinaca, tomate sin cáscara y sin semillas. |
Verduras flatulentas depende tolerancia |
|
Brócoli, coliflor, pepinillo, rábano, pimiento, col |
|||
|
1 Taza de verduras crudas |
Dependiendo niveles de potasio: Champiñones, espinaca, tomate, lechuga, alcachofa. |
||
|
FRUTAS |
* ½ Unidad = guineo |
Frutas cocinadas y peladas: manzana, babaco, frutillas, guayaba, pera, durazno. |
Frutas crudas y con cáscara |
|
*1 Unidad = pera, manzana, durazno, mandarina, etc. |
En caso de potasio elevado: frutas cítricas (naranja), banano, pasas, higos, kiwi, pera, durazno, melón, frutas en conserva. |
||
|
* 2 Unidades = claudia, tuna |
|
||
|
* 12 unidades = uvas, capulíes |
|
||
|
* 1 Taza = papaya, sandía, melón, frutillas, mora, babaco |
|
||
|
* ½ Vaso de jugo espeso |
|
||
|
* ½ Vaso de jugo diluido |
|
||
|
ALMIDONES |
1 papa mediana |
Cereales y derivados: arroz, fideo, tapioca, machica, harina de plátano, semola, cebada, quinua, trigo, maíz, centeno, pan blanco, pan integral, galletas integrales. |
Azúcares simples y harinas refinadas, bollería, pasteles, snacks. |
|
½ Taza de puré |
Leguminosas tiernas. |
Leguminosas secas: lenteja, frejol, arveja, garbanzo. (A tolerancia) |
|
|
½ pan redondo, pan de agua |
Tubérculos: papas, ocas, yuca, zanahoria blanca, camote en cualquier preparación no fritos |
Fritos y en caso de potasio elevado: verde, maduro. |
|
|
1 tortilla o pastelito de yuca, zanahoria, papa |
|
|
|
|
½ Taza yuca picada |
|
|
|
|
½ Taza arroz, fideo, mote, |
|
|
|
|
¼ plátano verde o maduro |
|
|
|
|
2 cucharadas de harinas en preparaciones |
|
|
|
|
½ taza de granos tiernos |
|
|
|
|
GRASAS |
¼ Unidad aguacate pequeño |
Aceite de oliva, canola, girasol, maíz como aderezo para ensaladas no fritos. |
Manteca vegetal o de cerdo, tocino, mantequilla, margarina, pasta de maní, mayonesa, crema de leche. |
|
1 cdta de aceite 10 nueces, avellanas |
Aceitunas, Frutos secos (almendras, nueces) sin sal. |
|
AZUCARES |
1 cucharadita |
Azúcar morena, panela, miel de abeja. Si el paciente es diabético consumir edulcorantes. |
Azúcar blanca. |
|
CONDIMENTOS |
Cantidades moderadas |
Ajo, cebolla, culantro, perejil, orégano, laurel. |
Comino, ají, salsas picantes, aderezos grasos para ensalada, mostaza, cubos, sopas en sobre, sazonadores comerciales. |
|
OTROS O MISCELANEOS |
|
Sal: no cocinar con sal. 2.5 gramos – ½ cta (1gr en el almuerzo y 1gr en la merienda). |
Alimentos salados, curados, ahumados, sal en grano, enlatados, embutidos, condimentos químicos, snacks, salsas comerciales. |
|
Bebidas: agua sin gas, jugos naturales, infusión, agua aromática |
Agua mineral, gaseosas, jugos comerciales, café, chocolate, té, bebidas alcohólicas |
|
RECOMENDACIONES NUTRICIONALES: |
|
Fraccione su alimentación en 5 comidas al día. |
|
Coma despacio y mastique bien sus alimentos |
|
No consuma alimentos en la calle, ni en restaurantes. |
|
El consumo de líquido de acuerdo a necesidades e indicación médico-nutricional. |
|
Realice actividad física todos los días por 30 min. |
|
• Manipule higiénicamente sus alimentos, preparaciones cocidas y peladas. |
|
EJEMPLO DE MENÚ |
|||
|
DESAYUNO |
COLACIÓN AM |
ALMUERZO |
COLACIÓN PM |
|
1 taza de avena |
1 taza manzana cocida |
Sopa de verduras |
1 taza aromática |
|
1 clara de huevo |
3 oz pescado a la plancha |
3 tostadas |
|
|
1 pan de agua |
1 tortilla de yuca |
|
|
|
1vaso de jugo de babaco |
2 taza ensalada cocida |
|
|
|
|
1 fruta cocida |
|
|
|
|
1 vaso de agua |
|
|
|
NUTRICIONISTA HECAM |
|
||
Elaborado por: Unidad Técnica de Nutrición, Hospital de Especialidades Carlos Andrade Marín, 2022.
HECAM: Hospital de Especialidades Carlos Andrade Marín; IMC: Índice de Masa Corporal; GEB: Gasto Energético Basal; CHO: Carbohidratos; HGB: Hemoglobina; HCTO: Hemato- crito; AACR: Aminoácidos de Cadena Ramificada; VCT: Valor Calórico Total; TCL: Triglicéridos Cadena Larga; TCM: Triglicéridos Cadena Media; MELD: Model for End-stage Liver Disease; SOAP: Subjetivo, objetivo, análisi y plan.
Cirrosis Hepática: Es un proceso de fibrosis secundario a fe- nómenos de destrucción y regeneración de las células del pa- rénquima asociado a un incremento difuso del tejido conec- tivo y a la desestructuración de la arquitectura hepática4,18.
Encefalopatía Hepática: es un deterioro de la función cere- bral producido por la llegada al cerebro de sustancias tóxicas acumuladas en la sangre que normalmente deberían haber sido eliminadas por el hígado4.
Ascitis: Acumulación de líquido seroso en la cavidad perito- neal4.
Metabolismo: Conjunto de los cambios químicos y bioló- gicos que se producen continuamente en las células vivas de un organismo19.
Metabolismo basal: Es el valor mínimo de energía necesaria para que la célula subsista. Esta energía mínima es utilizada por la célula en las reacciones químicas intracelulares necesarias para la realización de funciones metabólicas esenciales, como es el caso de la respiración19.
Catabolismo: es la parte del proceso metabólico que consiste en la degradación de nutrientes orgánicos transformándolos en productos finales simples, con el fin de extraer de ellos energía química y convertirla en una forma útil para la célula. La energía liberada por las reacciones catabólicas es usada en la síntesis del ATP20.
Nutrición, Alimentación y Dieta: conceptos involucrados con la fisiología nutricional, incluyendo las categorías, de sustancias consumidas para los sustentos, fenómenos y procesos nutricio- nales. Los patrones de alimentación y hábitos, parámetros nutri- cionales medibles21.
Pruebas de Función Hepática: análisis de sangre que son usados para evaluar que tan bien están funcionando el hígado de un paciente, así como para ayudar a diagnosticar enferme- dades hépaticas21.
Dislipidemias: alteraciones de las concentraciones séricas de los lípidos. Las dislipidemias son trastornos de lípidos y lipo- proteínas que comprenden la hiperproducción y deficiencias. Los perfiles anormales de los lípidos séricos comprenden la elevación del colesterol total, de los triglicéridos, del coles- terol transportado por lipoproteínas de alta densidad y concen- traciones normales o elevadas de colesterol trasportado por lipoproteínas de baja densidad21.
Trasplante de Hígado: Transferencia de una parte del hígado o del hígado entero de un humano o animal a otro21.
MV: Concepción y diseño del trabajo; Redacción del manus- crito; Revisión crítica del manuscrito; Aprobación de su ver- sión final; Rendición de cuentas (ICMJE).
Se utilizaron recursos bibliográficos de usolibre y limitado. La información recolectada está disponible bajo requisición del autor principal.
El protocolo médico fue aprobado por pares y por las máximas autoridades.
La publicación fue aprobada por el Comité de Política Edito- rial de la Revista Médico Científica CAMbios del HECAM en Acta 004 de fecha 29 de septiembre de 2023.
Se trabajó con recursos propios de los autores.
Los autores reportaron no tener ningún conflicto de interés, personal, financiero, intelectual, económico y de interés cor- porativo.
Al Equipo Editorial de la Revista Médico Científica CAM- bios.
1. Oksenberg D. Trasplante hepático adulto. [citado 2007]. Revista Hospital Clínico Universidad de Chile. 2007; 18; 310-9. Disponible en: https://www.redclinica.cl/ Portals/0/Users/014/14/14/Publicaciones/Revista/tras- plante_hepatico_adulto.pdf
2. Montejo Gonzalez JC, Calvo Henández MV. Tras- plante Hepático: Implicaciones Nutricionales. Nutr Hosp 23(Supl 2): 34-40. 2008. citado 11 Jun 2016]. Disponible en: https://scielo.isciii.es/pdf/nh/v23s2/original5.pdf
3. Ortega R, Requejo Ana. Nutriguía: Manual de Nutrición Clínica; España: Editorial Panamericana. 2015, p 240-
242. ISBN- 9788498358674. Disponible en: Biblioteca personal autor.
4. Tae Hoon Lee, MD, James J. Peters VA Medical Center. Fibrosis Hepática. 2022. Disponible en: https://www. msdmanuals.com/es-ec/professional/trastornos-hep%- C3%A1ticos-y-biliares/fibrosis-y-cirrosis/fibrosis-hep%- C3%A1tica
5. Castellanos FMI. Nutrición y cirrosis hepática. Rev Acta Médica. 2003; 11(1). Disponible en: https://www. medigraphic.com/cgi-bin/new/resumen.cgi?IDARTI- CULO=50817
6. Méndez Sánchez, N.; Uribe Esquivel M. Hígado: Fisio- logía Hepática. Gastroenterología; 3 ed. McGraw-Hill Interamericana. México. 2018. P 650. ISBN: 97-970-10- 7349-0. Disponible en: Biblioteca personal autor.
7. Delgado Aroa, 2012. Revista Nutrición en el paciente trasplantado. [citado 11 Jun 2016]. P 10–19. Dispo- nible en: https://repositorio.unican.es/xmlui/bitstream/ handle/10902/856/FernandezdelaHijaW.pdf?sequence=1
8. México. Instituto Mexicano del Seguro Social. Dietoterapia en trasplante de órgano sólido. Evidencias y recomendaciones, catálogo maestro de guías de práctica Clínica. IMSS-730-14. 2014. [citado 11 Jun 2016]. Disponible en: https://www.imss. gob.mx/sites/all/statics/guiasclinicas/730GER.pdf
9. Díaz M, Rodríguez C, Marquetti P, Hidalgo T. Revista Cubana de alimentación y nutrición. Vol. 27 N°1 (2017). Dis- ponible en: http://www.revalnutricion.sld.cu/index.php/rcan/ article/view/253
10. Herrera M. Guía de la Asociación Americana de Dietética para el cuidado y manejo nutricional en países en transición nutricional. Anales Venezolanos de Nutrición. 23(2) 2010. Disponible en: https://www.analesdenutricion.org.ve/edi- ciones/2010/2/art-7
11. Mahan LK.; Raymond, J. Tratamiento nutricional médico en los trastornos hepabiliares y pancreáticos. En: Krause Die- terapia. 14.a Edición. Elsevier. Barcelona, España. 2017. p. 645 - 663. ISBN: 978-0-323-34075-5 Disponible en: Biblio- teca personal autor.
12. Rodota LP, Castro ME. Nutrición Clínica y Dietote- rapia; Argentina, Panamericana. 2012 p. 508 – 545. ISBN 9789500695756. Disponible en: Biblioteca personal autor.
13. Santos Sánchez ÓM et al. Trasplante hepático en adultos: Estado del arte. 2012. Asociación Colombiana de Gastroen- terología, Endoscopía digestiva, Coloproctología y Hepato- logía. Disponible en: http://www.scielo.org.co/pdf/rcg/v27n1/ v27n1a04.pdf
14. Burbano Pinchao JF. Complicaciones presentadas en el post operatorio temprano del trasplante hepático en la fundación cardioinfantil, 2008- 2015. [Proyecto de grado]. 2017. Bogotá. Universidad Colegio Mayor de Nuestra Señora del Ro- sario. Disponible en: https://repository.urosario.edu.co/bits- tream/handle/10336/12861/PROYECTO%20INVESTIGA- CION%20BURBANO%20%202017.pdf?sequence=2&isA- llowed=y
15. Itri J,Heller M,Tublin M. Hepatic transplantation: post opera- tive complications. Abdom Imaging. 2013; 38 (6):1300–1333. Available from: https://pubmed.ncbi.nlm.nih.gov/23644931/
16. Gonzalo MA, Carbonero P, Aramendi T, Garcia Síndrome de malabsorción. Medicine. Marzo 2012. Enfermedades del aparato digestivo (IV): Tracto digestivo, Intestino delgado. Vol. 11 (4): 197-205. Disponible en: https://www.medicineonline.es/ es-sindrome-malabsorcion-i--articulo-S030454121270286X.
17. Aceves, M.; Cuidado Nutricional del paciente con ci- rrosis hepática, Nutrición Hospitalaria: 2 febrero 2014: 29 (2). Disponible en: http://www.redalyc.org/articulo. oa?id=309231666003.
18. Jules Dienstag L. Hepatitis viral crónica. En: Harrison Prin- cipios de Medicina Interna. 17 ed. México: Editorial Mc Graw Hill Interamericana; 2009. p. 1955-68. ISBN: 1456264869 Disponible en: Biblioteca de autor.
19. Wikipedia. Tasa Metabólica Basal. Disponible en: https:// es.wikipedia.org/wiki/Tasa_metab%C3%B3lica_basal
20. Wikipedia. Catabolismo. Disponible en: https://es.wiki- pedia.org/wiki/Catabolismo
21. Organización Panamericana de la Salud. BIREME. Nutrición, Alimentación y Dieta. Descriptores en Ciencias de la Salud. DECS. Disponible en: https://decs.bvsalud.org/es/ ths/resource/?id=56120&filter=ths_termall&q=nutrici%- C3%B3n%20alimentaci%C3%B3n%20y%20dieta